Если поражены плюсневые кости
Как было сказано выше, болезнь Келлера II поражает головки плюсневых костей.
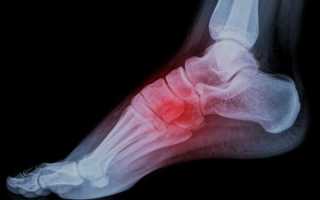
Чаще асептический некроз происходит в головке второй или третьей кости.
Довольно редки случаи поражения одновременно нескольких костей.
Как правило, заболеванию подвержены девочки и подростки в возрасте от десяти до двадцати лет.
Могут быть и семейные случаи болезни.
Как выявить?
Начало болезни, как правило, малозаметное. В месте поражения (обычно основание второго и третьего пальцев) появляется болевое ощущение при ходьбе, а потом и в состояние покоя.
У девочки отмечается хромота. Особенно болезненным является хождение босиком или в обуви с тонкой подошвой, по неровной поверхности.
Затем на тыльной поверхности стопы на уровне поражения появляется отек.
При прощупывании определяется увеличенная и болезненная головка плюсневой кости. Спустя время происходит укорочение прилегающего к этой плюсневой кости пальца, движения в суставе становятся ограниченными.
Боли могут продолжаться приблизительно два года, а затем пройти. Без лечения болевые ощущения могут возобновиться.
Лечебные меры
Лечение этого заболевания, как и болезни Келера I, включает иммобилизацию пораженной конечности путем наложения на нее гипсовой повязки.
Длительность наложения гипса зависит от объема поражения, длительности заболевания. Как правило, гипсовую повязку носят три-четыре недели. После ее снятия также необходимо избегать чрезмерных нагрузок на стопу, носить ортопедическую обувь или стельки.
Кроме того больным назначают физиотерапевтические процедуры. Например, ионофорез. Хорошим терапевтическим эффектом обладает массаж мышц стопы и голени, лечебная гимнастика.
Также могут быть использованы анальгетики. Оперативное вмешательство производят лишь на поздних стадиях болезни.
Проблемы и трудности
Осложнения болезни Келлера II встречаются обычно при несвоевременном начале лечения. Это могут быть микропереломы, деформация сустава, вовлеченного в процесс, нарушение его двигательной функции.
Профилактика заболевания и его осложнений включает в себя исключение чрезмерных нагрузок на нижние конечности, ношение удобной и правильной обуви, своевременное выявление эндокринных заболеваний и их лечение, а также своевременное лечение асептического некроза кости.
Народные методы лечения
Лечение болезни Келлера 2 народными средствами начинают с использования теплых ванн.
Для приготовления раствора необходимо в теплой воде растворить от 150 до 500 грамм морской соли. После этого стопы опускаются в ванночку на 20 минут. Затем ноги ополаскиваются и насухо вытираются.
Этот простой способ позволяет уменьшить интенсивность боли. Но народные методы лечения позволяют облегчить состояние, а для полного излечения требуется полная иммобилизация стопы.
Диагностика
Диагноз врач устанавливает по результатам визуального осмотра и данным рентгенограммы стоп. По характерным изменениям на рентгеновских снимках ортопед определяет вид и стадию заболевания.
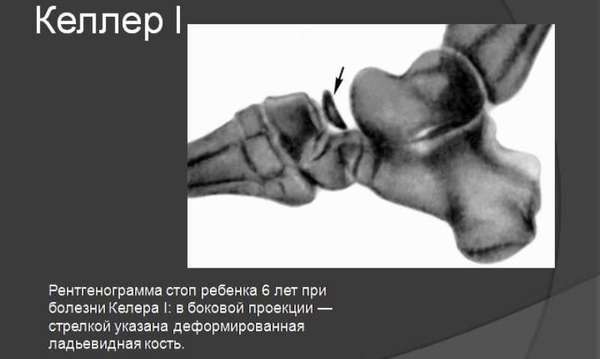
- При первой стадии болезни Келлера I рентгенологически визуализируется остеопороз ладьевидной кости, возникший вследствие некротического разрушения ее губчатого вещества.
- На снимках, сделанных позже, заметно уплотнение и сплющивание этой кости с различимыми точками окостенения.
- На еще более поздних снимках определяется распад кости на отдельные фрагменты (дефрагментация), вследствие прогрессирования некроза. Заметны признаки перелома.
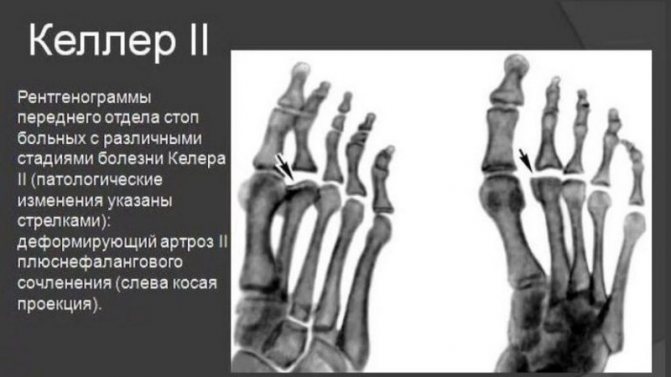
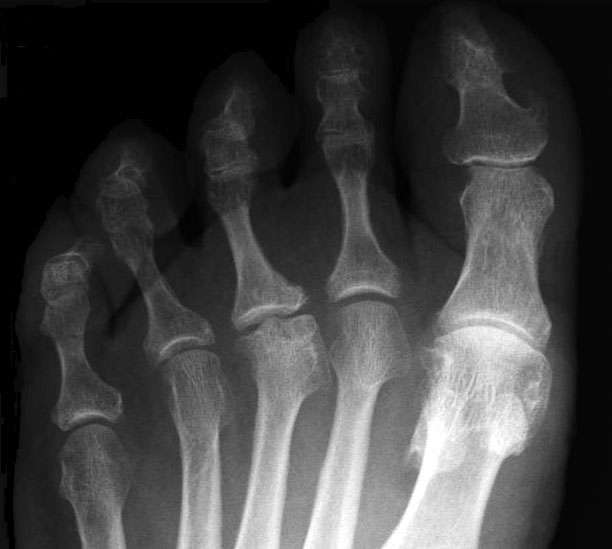
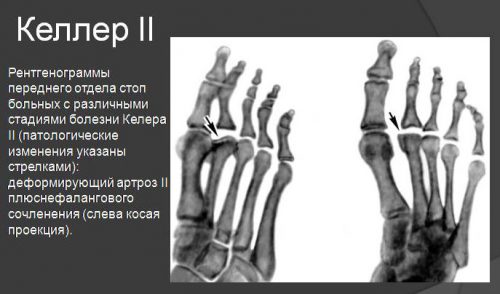
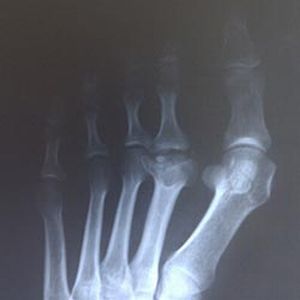
При болезни Келлера II рентгенологические признаки некротического разрушения такие же, только локализуются в головках плюсневых костей пальцев стоп.
Код по МКБ-10
Болезнь Келлера относится к группе остеохондропатических заболеваний, причем точные причины ее появления так до конца неизвестны. При этой болезни начинают разрушаться губчатые костные ткани: косточки и прилежащие суставы деформируются, в них образуются микротрещины, в итоге кость распадается на более мелкие фрагменты. Однако при своевременном правильном лечении с высокой степенью вероятности происходит репарация: осколки разрушенной кости рассасываются, и она восстанавливается благодаря свойствам губчатой ткани.
Так как заболевание диагностируется в основном у детей, то по международной классификации МКБ-10 болезнь Келлера имеет код M92: другие юношеские остеохондрозы.
В зависимости от того, какие именно косточки поражены, заболевание разделяют на два типа.
Причины возникновения
Причиной дегенерации и возможного отмирания костных тканей являются нарушения кровообращения, именно поэтому спровоцировать болезнь могут гормональные изменения, избыточные физические нагрузки, травмы, подчас даже незаметные, а также неправильно подобранная обувь. Иногда причина кроется в наследственности.
Особенно важен правильный подбор обуви для детей: она должна быть соответствующего размера, с упругой плотной подошвой и анатомическими стельками-супинаторами. Из-за быстрого роста и недостаточной плотности костей стопы дети более подвержены заболеванию, чем взрослые.
Консервативное лечение
В первую очередь, назначаются иммобилизирующие процедуры: на стопу накладывается гипс, что фиксирует ее в неподвижном состоянии, обеспечивая, с одной стороны, правильное расположение всех косточек, а с другой стороны, полный покой. Такой «гипсовый сапожок» больной носит 1-1,5 месяца, затем, при необходимости, через месяц процедура повторяется.
Для облегчения болей используются обезболивающие препараты (анальгетики), для снятия местного отека – нестероидные противовоспалительные средства.
После иммобилизации для улучшения кровоснабжения стопы и подвижности суставов назначаются массаж, электрофорез. обязателен для выполнения комплекс определенных упражнений.
Кроме того, необходимо принимать витаминные комплексы с кальцием и фосфором для укрепления костей и лучшего восстановления уже разрушенных участков.
И для взрослых, и для детей принцип лечения одинаковый, могут различаться только медикаментозные средства: для детей они более щадящие, «детские».
Оперативное вмешательство
Как лечить болезнь Келлера, если консервативные способы борьбы с ней оказались недейственными? В этом случае поможет оперативное вмешательство.
Для устранения указанной патологии можно назвать 2 часто применяемых хирургических метода:
- реваскуляризирующая остеоперфорация;
- резекционная артропластика.
Реваскуляризирующая остеоперфорация представляет собой метод хирургических манипуляций, при которых в дефектной костной ткани высверливаются 2 отверстия. Впоследствии в них прорастают новые кровеносные сосуды, обеспечивающие пораженный участок активным кровоснабжением, тем самым устраняются болевые ощущения, улучшается питание костной ткани, происходит ее восстановление.
- сильную болезненность стопы, не устраняющуюся лекарственными препаратами;
- значительные ограничения движения сустава.
Во время резекционной артропластики производится иссечение и удаление деформированного участка сустава, моделирование нового и восстановление его подвижности. При грамотно проведенном оперативном вмешательстве больной полностью восстанавливается и возвращается к привычному образу жизни.

Этиология
Клиническая картина этого порока проявляется в виде множества типичных признаков. Обычно развитие болезни начинается с отека мягких тканей тыльной стороны стопы, что свидетельствует о прогрессировании дегенеративных процессов в костях.
Опухоли не свойственны какие-либо признаки, она практически не сопровождается болевыми ощущениями – они могут возникать только при беге или ходьбе.
Через несколько дней после возникновения отека он самостоятельно проходит, принося видимый эффект кажущегося выздоровления. В действительности же такое чудесное исчезновение опухоли не стоит игнорировать ни при каких обстоятельствах, поскольку оно говорит о переходе болезни Келлера на следующую стадию.
Механизм и причины развития болезни
Впервые остеохондропатия указанного вида была описана немецким врачом-рентгенологом Келлером в 1908 году. С того времени учеными-медиками патология была достаточно хорошо изучена. Болезни свойственен хронический характер течения. В зависимости от места локализации зоны поражения медики различают 2 формы указанной патологии.
Болезнь Келлера 1 поражает ладьевидную кость, находящуюся в центре стопы. Патология может развиваться одновременно на обеих ногах. Чаще всего заболевание встречается у мальчиков до 7 лет.
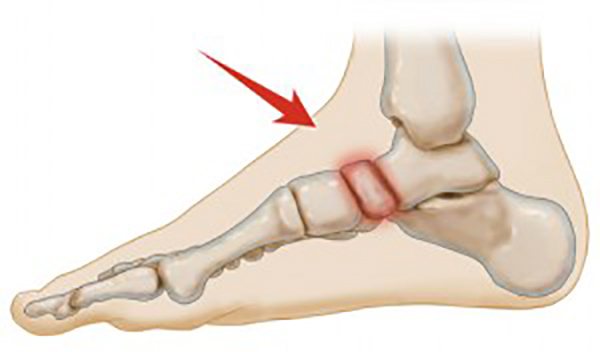
Болезнь Келлера 2 охватывает головки второй и третьей костей плюсны, сочлененных с основаниями пальцев стоп. Она наиболее распространена среди девочек 10–15 лет.
Механизм развития указанных форм болезни одинаков. Главной причиной, приводящей к запуску патологического процесса, является недостаточность или отсутствие нормального местного кровоснабжения к определенному участку стопы. Нехватка питательных веществ и кислорода со временем разрушает кости стопы, вызывая некроз немикробного характера.
Причинами болезни Келлера, приводящими к нарушению нормального кровообращения в зоне поражения, надо считать:
- генетическую предрасположенность;
- частые травмы стоп;
- длительное хождение в тесной обуви;
- дефекты стопы;
- эндокринные болезни;
- нарушения метаболизма;
- различные сосудистые нарушения и др.
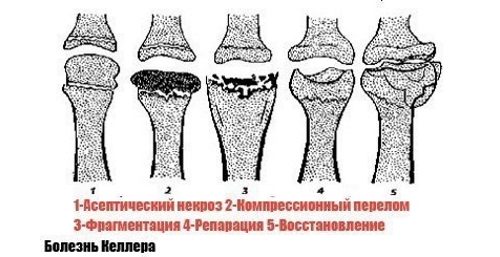
Важной особенностью заболевания является поэтапное развитие патологического процесса, проходящего 4 стадии:
- асептического омертвления костной ткани;
- компрессионных переломов;
- фрагментации;
- репарации.
При асептическом некрозе в силу перечисленных причин наблюдается гибель некоторых структурных элементов кости стопы и заметное снижение плотности костной ткани. В результате чего кости стопы прекращают выполнять свои основные функции и не выдерживают требуемых нагрузок.
На 2 стадии из-за недостаточной прочности костей происходят их частые микропереломы. В период фрагментации наблюдается рассасывание погибших и переломанных костных элементов.
При восстановлении хорошего кровоснабжения пораженного участка стопы наступает стадия репарации — постепенного восстановления.
Полезные советы
СОВЕТ №1
Проводите регулярные медицинские осмотры у детей, особенно если у них есть жалобы на боли в костях или мышцах. Раннее обнаружение болезни Келера может значительно улучшить прогноз и эффективность лечения.
СОВЕТ №2
Обеспечивайте детей балансированным питанием, богатым кальцием, витамином D и другими питательными веществами, необходимыми для здоровья костей. Это поможет укрепить костную ткань и уменьшить риск развития болезни Келера.
СОВЕТ №3
Поощряйте детей к активному образу жизни, включая физические упражнения и спортивные занятия. Регулярная физическая активность способствует укреплению костей и мышц, что может помочь предотвратить развитие болезни Келера.
Лечение
При диагностированной болезни Келлера лечение двух ее форм однотипное, поэтому применяют следующие методы лечения:
- на больную ногу накладывают гипс, который носят один месяц, а в некоторых случаях дольше;
- назначают применение лекарственных препаратов, например, обезболивающие, средства для активации метаболизма кальция, препараты для нормального кровотока, витамины и минералы;
- физиотерапия – после снятия гипса следует пройти курс массажа стопы, также применяют магнитотерапию, грязелечение, электрофорез и другое;
- упражнения лечебной физкультуры – подбираются в каждом случае индивидуально;
- оперативное лечение – если остальные методы терапии не помогли, проводится операция, в ходе которой в кости делают отверстия, чтобы улучшить кровоток.
После хирургического вмешательства и снятия гипса назначается восстановительная терапия
Важно, чтобы в это время пациент как можно меньше двигал больной стопой. В это время нельзя бегать, прыгать
Необходимо подобрать ортопедическую обувь, чтобы сохранить форму поврежденной стопы. Таким образом восстановление костной ткани будет быстрее.
Общие принципы лечения болезни Келлера
Результативность терапии при этой патологии напрямую зависит от своевременности диагностики и правильности подбора схемы. На ранних стадиях формирования асептического некроза у детей осуществляется консервативное лечение, которое подразумевает использование нескольких методик:
- устранение избыточной нагрузки со стопы путем полной иммобилизации травмированной конечности – наложение гипсовой повязки на 1-2 месяца;
- разгрузка ступни с помощью применения ортопедических стелек, супинаторов, накладок, за счет чего устраняется напряжение с ладьевидной и плюсневых костей;
- использование анальгетиков для блокирования болевых ощущений;
- употребление противовоспалительных медикаментов общего и местного действия для устранения отека и болезненности;
- использование препаратов на основе фосфора и кальция, которые помогают сбалансировать метаболизм и стимулируют восстановление костной ткани;
- физиопроцедуры – ванночки с травами, тепловая терапия, электрофорез;
- ЛФК является неотъемлемой составляющей лечения болезни Келлера у взрослых и детей на этапе восстановления, подразумевает выполнение определенного комплекса упражнений.
И при болезни первого типа, и при патологии второй формы оперативное вмешательство назначается пациентам крайне редко, исключительно на запущенных стадиях.
Симптомы болезни Келлера 2
Заболевание развивается постепенно. Сначала появляется болезненность в области пораженной головки плюсневой кости при движении, затем и в состоянии покоя. При усилении боли развивается хромота. Ходить босиком, по неровной поверхности становится дискомфортно. На тыльной стороне возникает припухлость, которая распространяется по ходу плюсны.
Признаки:
- болезненность при прощупывании области пораженной головки;
- увеличение размера головки и внешняя деформация;
- укорочение пальца, соответствующей плюсны;
- деформация плюснефалангового сустава;
- ограничение подвижности пальца.
Тяжело переносить вес тела на пораженную плюсну, боль возникает при поперечном сжатии стопы. Синдром продолжается на протяжении 2 лет, затем утихает. Заболевание позже проявляется деформирующим артрозом, каждая повторная травма провоцирует рецидивы болей.
Что включает в себя лечение
Обычно достичь желаемого результата позволяет консервативное лечение. Пораженная конечность разгружается, с целью обездвиживания используются иммобилизирующие приспособления. Если имеет место перелом, на конечность накладывается гипс, который необходимо носить, не снимая, на протяжении месяца в среднем. После того, как гипс снимается, потребуется носить специальные ортопедические стельки, в некоторых случаях назначается использование костылей для передвижения. Также важным моментом является правильный подбор обуви – она должна быть ортопедической и не сдавливать своды стопы. Свою эффективность доказали специальная лечебная гимнастика, физиотерапевтические процедуры и массаж. Во время реабилитационного периода нужно в обязательном порядке исключить прыжки и бег – они могут спровоцировать образование трещин в кости.
Для скорейшего восстановления кости пациенту потребуется принимать лекарственные средства, которые улучшают обмен веществ и кровообращение. Назначаются витаминные комплексы, а также препараты, активизирующие обмены фосфора и кальция. Хирургическое вмешательство проводится крайне редко. К нему прибегают, если консервативная терапия не дала желаемого эффекта, а болевой синдром ярко выражен и не купируется препаратами. Наиболее распространенным типом операции является реваскуляризирующая остеоперфорация. В кости делаются каналы небольшого сечения, благодаря этому ее питание улучшается, и она намного быстрее восстанавливается.
Без грамотно подобранного лечения длительность болезни существенно увеличивается, а форма кости видоизменяется. Это приводит к развитию деформаций стопы, в частности, плоскостопия. Обращайтесь в клинику доктора Ноа – здесь проводится диагностика на современном оборудовании и практикуются прогрессивные методы лечения. Данное медицинское учреждение является одним из лучших на территории Германии. Каждому пациенту здесь гарантирован индивидуальный подход и грамотный подбор лечения. Клиника оснащена современным диагностическим оборудованием, операции проводятся ведущими специалистами с многолетним опытом. Врачам данной клиники вы можете доверить здоровье своего ребенка. При возникновении вышеописанных симптомов, не затягивайте с лечением. Своевременная диагностика и адекватно подобранное лечение позволит вам и вашему ребенку в кратчайшие сроки забыть о болезни.
Методы предотвращения
Очень важна профилактика болезни. Первым делом стоит исключить вероятные причинные факторы
Важно следить за собственным весом, не допускать травм, проводить лечение вторичных костных заболеваний, корректировать развитие эндокринных расстройств
Подробнее про то, как избавиться от хруста в коленях читайте тут.
Кроме всего прочего доктора могут рекомендовать взрослым пациентам и детям следующее:
- Соблюдать принципы двигательной активности.
- Систематически заниматься спортом, в особенности в детстве.
- Правильно питаться.
- Определить группу риска.
Не стоит пренебрегать профилактическими осмотрами. С помощью них удастся выявить недуг на ранних порах возникновения. Помимо всего прочего обращаться к доктору за помощью следует непременно после появления первых симптоматических признаков.
Диагностика
Диагноз врач устанавливает по результатам визуального осмотра и данным рентгенограммы стоп. По характерным изменениям на рентгеновских снимках ортопед определяет вид и стадию заболевания.
- При первой стадии болезни Келлера I рентгенологически визуализируется остеопороз ладьевидной кости, возникший вследствие некротического разрушения ее губчатого вещества.
- На снимках, сделанных позже, заметно уплотнение и сплющивание этой кости с различимыми точками окостенения.
- На еще более поздних снимках определяется распад кости на отдельные фрагменты (дефрагментация), вследствие прогрессирования некроза. Заметны признаки перелома.
При болезни Келлера II рентгенологические признаки некротического разрушения такие же, только локализуются в головках плюсневых костей пальцев стоп.
В сухом остатке
Итак, болезнь Келлера – это заболевание, которое может развиться у человека в любом возрасте, но чаще поражает молодой организм.
Факторов, влияющих на возникновение асептического некроза, довольно много. Однако, главными из них можно назвать излишнюю нагрузку на ноги и ношение неудобной, неправильно выбранной обуви.
Немаловажным является генетическая предрасположенность, на которую повлиять, безусловно, нельзя. А вот следить за тем, что носит ребенок можно.
Это и является основным путем профилактики данного заболевания. Об этом должен помнить каждый родитель, который хочет, чтобы его ребенок рос здоровым.
Важно также своевременно обращаться к врачу для уточнения диагноза и получения адекватного лечения. Ведь именно это позволит быстрее вылечить болезнь консервативным способом так, чтобы не было негативных последствий
Рано начатое лечение поможет также избежать оперативного лечения, которое проводится только на поздних стадиях заболевания
Ведь именно это позволит быстрее вылечить болезнь консервативным способом так, чтобы не было негативных последствий. Рано начатое лечение поможет также избежать оперативного лечения, которое проводится только на поздних стадиях заболевания.
Болезнь Келлера – один из видов остеохондропатии, который характеризируется омертвлением костной ткани стоп. Название болезнь получила в честь немецкого врача-рентгенолога, который впервые смог описать ее признаки.
Это заболевание наиболее характерно для детского и юношеского возраста, однако может встречаться и у взрослых. Поэтому любые изменения походки у детей, появление припухлости стопы и жалобы на боль не должны оставаться без внимания родителей. Ребенка с такими симптомами необходимо обязательно показать врачу-ортопеду, который сможет поставить верный диагноз.
Общие сведения
Патология Келлера – это хроническая остеохондропатия, которая протекает вследствие дегенеративных изменений в губчатой субстанции трубчатых костей и зачастую становится причиной зарождения асептического некроза или микропереломов в пораженных местах. Аномалия охватывает ладьевидную и плюсневые кости.
Обнаруживается порок у пациентов абсолютно разного возраста, но чаще всего ей подвергаются молодые организмы.
Болезнь Келлера у детей протекает намного агрессивнее, нежели у взрослых пациентов и характеризуется ярко выраженными симптомами, злокачественной формой и множеством признаков, требующих незамедлительной реакции и медицинской помощи.
Степени и стадии развития
Следует знать, что ладьевидная кость, находящаяся в центре пяты, поддается поражению, когда у пациента болезнь Келлера1. Страдают развитием патологии чаще ребята до семилетнего возраста.
Болезнь Келлера 2 диагностируется чаще у девочек старше 10 лет. Патологический процесс протекает в зоне головки 2-3 костей стопы, которые скреплены с основаниями пальцев плюсны.
| Стадия | Описание происходящих изменений |
| Асептический некроз | На этой стадии гибнут костные балки, относящиеся к элементам структур кости. Происходит резкое снижение ее плотности, она уже не способна выдерживать прежние нагрузки. |
| Компрессионный перелом | Образуются новые балки. Они пока недостаточно прочные, поэтому при обычных нагрузках на стопу ломаются, вклиниваясь друг в друга. |
| Фрагментация | Специфические клетки – остеокласты – рассасывают переломанные и погибшие костные балки. |
| Репарация | Восстанавливаются пораженные участки на четвертой стадии патологии. Репарация выполняет сложную манипуляцию регенерации костных тканей. Структуры и формы начинают восстанавливаться при условии полноценного кровоснабжения в пораженных костных участках пяты. |
Даже вылеченная болезнь Келлера у взрослых повышает риск деформирующего артроза, который называют пятой стадией заболевания. На поверхности пораженной головки плюсневой кости возникают наросты, меняется смежная фаланга.
- Холера -симптомы, диагностика, последствия и лечение холеры
- Болезни горла и гортани: какие бывают (список), симптомы и лечение
- Лечение сердечного кашля у взрослых лекарства
- Кашель народные средства лечения взрослым
Способы терапии
Методы лечения данного недуга консервативные и берут свое начало с разгрузки больной конечности. Болезнь Келлера 1 требует применения гипсовой повязки, которую необходимо носить в течение 1-2 месяцев.
Длительность носки приспособления зависит от стадии поражения и времени патологического процесса. После того, как вы снимите повязку, нужно будет исключить нагрузки на конечность еще какое-то время. Пациентам также следует обязательно носить ортопедическую обувь и стельки.
Лечение болезни Келлера 2 степени мало чем отличается от первого вида недуга и также предполагает применение специальной лангеты. Она должна носиться примерно месяц. После ее снятия доктор назначает пациенту массаж, лечебную гимнастику и использование методов физиотерапии. Носить специальную обувь необходимо до полного восстановления поврежденной конечности.
Противовоспалительные средства предназначены для утоления боли. В связи с тем, что патология часто диагностируется у детей, для утоления болевого синдрома назначаются препараты в виде парацетамола и его аналогов.
Пациентам обязательно назначаются лекарства для восполнения фосфорно-кальциевого обмена. Также показан прием таких препаратов, как поливитамины и кальций.
Рекомендованы средства для восстановления кровоснабжения конечностей. Это такие медикаменты, как Актовегин, Стугерон и другие. Очень популярны и гомеопатические препараты, которые характеризуются положительным воздействием на кости стопы.
Не обходится терапия также и без физиотерапевтических способов. Они проводятся исключительно после снятия повязки, ускоряющей время восстановления. Чаще всего назначается электрофорез, магнитотерапия, УВЧ. Очень полезен массаж во время реабилитации. Он может быть доверен выполнению исключительно квалифицированными специалистами. Спектр терапевтических процедур подбирается с учетом возраста малыша, его физических данных, стадии патологического процесса.
Профилактика
Чтобы обеспечить правильный подход к вопросам профилактики и предупредить развитие болезни Келлера обеих форм, родителям необходимо, прежде всего, позаботиться о том, чтобы дети всегда носили только удобную и подходящую по размеру обувь
Важно также уменьшить механическую нагрузку на стопы ног. Чтобы обеспечить выполнение этого условия, не следует допускать серьезных физических нагрузок у детей-дошкольников
При получении любой травмы стопы необходимо обязательно обращаться к доктору и проходить назначенные им исследования
Также важно обращать внимание на наличие деформации стопы и обязательно консультироваться по этому поводу со специалистом
Признаки
Иногда патология может протекать и вовсе бессимптомно. У больных, которые даже не подозревают о присутствии в своем организме аномалии, заболевание частенько обнаруживается совсем случайно, например во время планового осмотра или рентгенографии. При отсутствии своевременной терапии болезнь Келлера может привести к более серьезным последствиям, среди которых следует выделить:
- формирование всевозможных деформаций стопы либо сложных разновидностей плоскостопия;
- развитие артроза;
- разлады в работе мелких суставов.

В 6 % всех случаев заболевание приводит к инвалидности.
Причины заболевания
На сегодняшний день досконально не выяснены истинные причины недуга. Большинство специалистов солидарны во мнении, что проблемы с локальным кровообращением — это главный аспект, вызывающий некроз тканей.
Причинных факторов, при которых нарушается кровяное поступление, существует очень много. Это:
- Аномалии врожденного характера.
- Использование неудобной обуви.
- Разные травматические поражения.
- Приобретенные в течение жизни патологические состояния, такие как плоскостопие.
- Проблемы с сосудами, возникшие на фоне сахарного диабета.
- Эндокринные расстройства и нарушения обменных процессов.
Диагностика
В основе постановки верного диагноза болезни Келлера лежит рентгенологическое исследование пораженных стоп на всех стадиях развития. На фото патологического процесса явно виден остеопороз ладьевидной костной ткани или головок плюсны, причиной которого послужило разрушение их губчатого элемента.
На последовательных рентгенснимках пораженной ступни при болезни Келлера 1 формы можно наблюдать уплотнение ладьевидной костной ткани, ее сплющивание, рассасывание некоторых ее элементов. Но при правильном лечении прослеживается восстановительный этап кости до прежних размеров.
При болезни 2 формы в ходе рентгенографии заметны патологические изменения плюснефаланговых суставов, уменьшение высоты и уплотнение головок костей плюсны, их фрагментация. В этом случае грамотное лечение не приведет к полному восстановлению пораженных костей ступней.
Исследование развитой формы болезни при прогрессировании некротического процесса показывает обломочную дефрагментацию ладьевидной кости, головок плюсны, патологические микропереломы костей пораженных участков.
При диагностическом исследовании пациентов с болезнью Келлера важны подробные беседы с целью выявления характерных признаков патологии.
Что происходит во время болезни?
В результате нарушения местного кровообращения костная ткань не получает достаточного количества необходимых элементов и кислорода, что приводит к дегенеративным процессам в кости. Заболевание протекает в несколько стадий:
- Асептический некроз кости. На этой стадии начинается отмирание костных балок – структурных элементов кости. Это приводит к нарушению плотности костной ткани, в результате чего она не способна больше выдерживать серьезных нагрузок.
- Компрессионный перелом. На этом периоде постепенно начинают образовываться новые костные элементы. Однако они не могут выдержать нагрузок и сразу же ломаются под весом своего же тела. Это приводит к образованию многочисленных микропереломов.
- Фрагментация. На этой стадии происходит рассасывание омертвевших костных элементов.
- Репарация. На этой стадии происходит медленное восстановление структуры и формы костей. Полноценно этот процесс может протекать при восстановлении нормального кровообращения.
Лечение
Лечение болезни Келлера подразумевает использование следующих методик:
- иммобилизация стопы;
- ограничение физических нагрузок;
- медикаментозное лечение;
- гимнастика;
- массаж;
- физиотерапевтические методы.
Иммобилизация проводится посредством гипсовой повязки, которая повторяет форму стопы и удерживает ее в необходимом состоянии. Это уменьшает нагрузку на ногу, а значит способствует остановке патологического процесса. Передвижение пациента осуществляется с помощью костылей. В первое время после гипса стоит применять ортопедическую обувь и стельки, ограничить бег и прыжки.
Медикаментозные методы являются симптоматическими и используются при значительной боли. Рекомендованы такие препараты, как ибупрофен, мелоксикам, нимесулид, парацетамол, диклак. Актовегин и танакан улучшают периферическое кровообращение, нормализуют метаболизм. Дополнительно можно использовать витаминные и минеральные комплексы.
В восстановительный период рекомендовано применение массажа, лечебной физкультуры, лечебных ванн, грязей, вибрационного воздействия. Это необходимо для реабилитации ноги и улучшения ее функций.
В случае осложнений или неэффективности консервативных методов используется хирургическое лечение. Это может быть остеоперфорация или артропластика. В первом случае создаются нормальные условия для адекватного кровоснабжения, а во втором – формируется новый участок сустава. Операция дает хорошие результаты и позволяет человеку вернуться к привычному образу жизни.
Симптоматика
Симптоматика разных форм болезни Келлера несколько различается. Общими признаками патологии надо считать:
- ярко выраженную боль пораженной ступни при движении;
- припухлость;
- ограничение функциональности.
При запущенной степени указанной патологии у больного происходит усиление болевых ощущений, изменение походки, появляется хромота. Особенностью заболевания является отсутствие воспаления пораженного участка стопы.
Для 1 формы болезни Келлера характерна отечность центральной части стопы — в месте расположения ладьевидной кости ступни. При ощупывании пораженного участка ноги возникают болевые ощущения и дискомфорт. Болевые ощущения усиливаются при двигательной активности человека, появляется быстрая утомляемость. Больной вынужден при любых движениях опираться на наружную часть ступни, провоцируя хромоту. Обычно патология охватывает одну стопу.
На неинфекционный характер болезни указывает отсутствие повышенной местной температуры тела, нет и покраснения пораженного участка.
Средняя продолжительность указанного патологического процесса составляет примерно 12 месяцев и заканчивается либо полным выздоровлением, либо стойкой деформацией ладьевидной кости ступни.
При 2 форме болезни Келлера наблюдается поражение головки костей плюсны одновременно обеих ступней. Первоначальная стадия протекает практически без симптомов.
Со временем при нагрузках начинает проявляться болевой синдром неинтенсивного характера в передних отделах ступней. Боль проходит в состоянии покоя. При визуальном осмотре стоп больного, можно заметить явное укорочение пальцев с пораженной костной тканью и ограничение их движений. Указанная форма болезни имеет более длительный срок течения, составляющий 2–3 года.