Причины перелома
Патология чаще всего диагностируется у военных, особенно у новобранцев. Это связано с использованием неудобной обуви, которая, в большинстве случаев, попросту не соответствует размеру солдата. Также появлению заболевания способствует резкое увеличение нагрузок на стопы. Все эти факторы являются ключевыми.
Очень часто маршевый перелом настигает людей на отдыхе. Это связано с тем, что подавляющее число жителей ведет пассивный образ жизни, а в период отпуска решает это изменить, начиная путешествовать пешком и проходить большие расстояния. Но стопа не справляется с такими перегрузкам, что приводит к перелому костей.
Нередко такая патология встречается и у девушек, которые любят длинные каблуки. У таких представительниц женского пола риск перелома велик даже в период отдыха.
Очень часто такой перелом можно встретить у спортсменов, особенно это случается в период активной подготовки к соревнованиям, когда человек тренируется около 6 часов в день. Именно поэтому всем начинающим и профессиональным спортсменам необходимо раз в полгода проходить осмотр у специалиста.
Конечно, существует отдельная группа граждан, чьи профессии входят в группу риска. В основном это работа, во время которой люди весь день находятся на ногах. Сюда входят педагоги, врачи, грузчики, строители и т.д.
Но в любом из этих случае, виновниками появления данной патологии являются:
- Плоскостопие различных степеней;
- Неудачно купленная обувь, в которой неудобно ходить;
- Неравномерные нагрузки на стопу.
Перелом также делится на следующие категории в зависимости от видов боли:
- Острый;
- Подострый;
- Хронический.
С острой все понятно. Она начинает проявлять себя через некоторое время после того, как случилось перенапряжение, при этом боль будет носить острый характер, со временем утихая.
Хроническая же в, свою очередь, характеризуется тем, что боль нарастает постепенно и со временем перерастает в нестерпимые болевые ощущения. Какие бы неудобства эта патология ни доставляла, опасности она не представляет, так как последствий от такой травмы практически нет. К тому же восстановление происходит относительно быстро
Маршевая стопа (болезнь Дейчлендера)
Наиболее характерным прототипом патологической перестройки кости является болезнь Дейчлендера. Она известна в литературе как маршевая стопа, маршевый перелом, перелом новобранцев, а ныне как функциональная недостаточность костей плюсны. Причиной таких названий было то, что об этом заболевании в основном знали военные врачи.
Возникало оно у неадаптированных новобранцев после марша на несколько километров. В повседневной практике встречается оно и у женщин 25-35 лет, когда меняется по сезону обувь, при переходе с низкого каблука высокий т.п.
Клинические симптомы маршевой стопы
Клинически недостаточность костей плюсны может проявиться остро: на 2-4 день после перегрузки стопы, иметь хроническое течение без явных данных в анамнезе. Преимущественно повреждается II или III плюсневой кости (редко IV) в типичном месте — на границе средней и нижней третей диафиза.
В острых случаях больной жалуется на довольно сильную боль и припухание в среднем отделе стопы, отчего не может уверенно становиться на ногу, хромает. Визуально и пальпаторно определяется на тыле стопы тугое припухание без признаков воспаления. Боль усиливается при надавливании на ось и место патологически измененной кости плюсны. Рентгенологически в первые 4-6 недель от начала заболевания патологических изменений в кости не проявляют. Появляются они позже и имеют характерную патогномическую картину. В средней или в средненижней трети II или III плюсневой кости возникает вокруг диафиза плотный периостальный нарост, который имеет достаточно правильную веретенообразную гладкую форму. Этот нарост может иногда захватывать весь диафиз, но никогда не переходит на эпифизы и головки костей.
Со временем в области наибольшего диаметра нароста появляется прозрачность, поперечно рассекает кость и постепенно нарастает, набирая формы прозрачной щели – поперечного «перелома». Но это лишь лоозеровские зоны перестройки кости (во имя Эмиля Лоозера — швейцарского хирурга-рентгенолога). Как правило, к смещению обоих отрезков диафиза не доходит, а происходит замещение щели новообразованной костной тканью с постепенным восстановлением структуры кости. Сначала восстанавливаются клеточные элементы, которые проходят дифференцировку с образованием рыхлой губчатой сетки, которая насыщается солями с воспроизведением плотной, а иногда склерозированного компактного вещества, и рассасыванием периосальних наслоений. В результате кость приобретает нормальной структуры и формы. Заболевание длится около 3-4 мес.
Следует помнить, что патологическая перестройка может возникнуть в костях другой локализации. Известны «траншейные периоститы», «лыжные переломы голени», перестройка костей предплечья и др.
Диагностика болезни на рентгенологической стадии тяжелая, но на основе жалоб больного, анамнеза и первых клинических проявлений можно установить предварительный диагноз и назначить соответствующее лечение.
Лечение независимо от стадии заболевания заключается в назначении различного вида тепловых процедур, разгрузки стопы (гипсовая шина, а затем супинаторы), массажа и т.д. Во всех случаях заболевания прогноз благоприятный, наступает выздоровление.
Профилактика заболевания заключается в медицинском наблюдении и регламентации физико-механических нагрузок у спортсменов, новобранцев, школьников и др., т.е. в выработке у них постепенной функциональной адаптации.
Народные методы
Копилка народных рецептов полна средствами, применяемыми в комплексном лечении ушибов, растяжений и переломов разной степени тяжести. Они ускоряют процесс заживления, снимают болезненные симптомы.
Специалисты от народной медицины рекомендуют ежедневно съедать по 2 грецких ореха, чтобы кости и суставы были крепкими. Они также советуют делать снадобье из пленки, извлеченной из яичной скорлупы, и лимонного сока. Пленка предварительно измельчается и смешивается с небольшим количеством сока. Принимают средство внутрь до исчезновения симптоматики.
Еще можно приготовить компресс из яичного желтка с половинкой чайной ложки соли. Ингредиенты смешивают и распределяют на салфетке или бинте, который прикладывают к ноге. Компресс следует привязать бинтом, лучше эластичным, чтобы не спадал, и держать целый день.
Для приема внутрь готовят отвар из трав, обладающих успокоительным действием, – ромашки, валерьянки и зверобоя. На столовую ложку сбора берется стакан кипятка, после настаивания в течение часа лекарство принимают по три раза в день в разовой дозе 1/3 стакана.
Так же делается отвар из полевого хвоща. 1 ст. л. травы заливается стаканом горячей воды и настаивается полчаса. Пьют отвар по трети стакана трижды в сутки.
Настой шиповника – одно из лучших общеукрепляющих средств, незаменимых при большинстве болезней. Предпочтительнее готовить его в термосе, взяв 2 ст. л. плодов в расчете на 2 литра воды. Шиповник и кипяток соединить, закрыть термос плотной крышкой и оставить минимум на 6 часов. Затем принимать настой по полстакана до 5 раз в день. Для улучшения вкуса и усиления терапевтического эффекта не возбраняется добавлять мед.
Следующее средство получится приготовить в начале лета, когда зацветают васильки. Несколько цветков растирают и берут примерно 2 ст. л., смешивают со стаканом сока терна. Принимают по 2 ст. л. перед завтраком, в течение недели.
Что будет, если не лечиться
При отсутствии лечения маршевая стопа может осложняться значительным разрастанием, увеличением кости в местах рядом с основаниями пальцев. В патологический процесс со временем вовлекается не только костная ткань, но и окружающие нервы, что будет способствовать усилению болей.
Еще одним последствием нелеченной болезни Дейчлендера может быть прогрессирование очагового остеопороза и предрасположенность к спонтанным переломам, возникающим даже от небольшого удара или несильного толчка.
Одним из последствий маршевой стопы бывает деформирующий остеоартроз, который чаще всего обнаруживается в пожилом возрасте. Деформация на участке сводов стоп искажает работу суставно-связочного аппарата, и хрящи изнашиваются быстрее. В отличие от маршевого перелома, артроз относится к неизлечимым заболеваниям, справиться с которыми намного сложнее.
Профилактика
Одной из главных причин, которая повышает риск маршевого перелома — нехватка кальция в организме человека. Это связанно либо с неправильным питанием, либо с бессонницей. Так как гормоны, которые провоцируют впитывание кальция в кость вырабатываются только в периоды сна. Поэтому для предотвращения перелома необходимо правильно питаться и иметь полноценный сон. Также специалисты рекомендуют следующее:
- Приобретение и использование ортопедических стелек или супинаторов;
- Использовать только удобную обувь;
- При пассивном образе жизни, постараться исключить длительные периоды ходьбы;
- Если вы входите в категорию риска (спортсмен, учитель, призывник и т.д.), то необходимо проходить обследования у профессионалов;
- При выборе профессии брать рекомендации у ортопеда.
Маршевый перелом является одним из самых безопасных переломов в теле человека. У него нет серьезных последствий для организма, да и лечится он достаточно быстро. Самое неприятное в этой патологии — боль в области стопы, которая будет сопровождать человека на протяжении всего заживления и срастания костей.
Лечение
Наложение гипса при маршевом переломе – нечасто применяющийся способ лечения. В некоторых случаях он способен даже усугубить ситуацию и увеличить время, затрачиваемое на процесс восстановления после перелома. Связано это с тем, что под гипсом мышцы находятся в неподвижном состоянии, в результате которого они могут атрофироваться, а для возврата их работоспособности необходимо еще несколько недель.
С маршевым переломом есть возможность даже ходить, однако, сильная боль не даст возможность делать это часто и много.
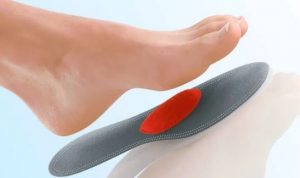
Для ее уменьшения рекомендуется положить в обувь специальную, обладающую пружинистым эффектом стельку или подушечку. Это наиболее эффективный способ уменьшить механическое давление, оказываемое на поврежденную кость.
Избавиться от отеков и свести к минимуму воспалительный процесс помогут специальные гели и мази. При лечении маршевого перелома не рекомендуется применять согревающие мази, парить больную ногу, накладывать согревающие компрессы. Наиболее эффективный способ избавления от сопутствующих симптомов – массаж небольшим кусочком люда. Такая процедура не должна превышать 10 минут
И это крайне важно потому, что при более длительном массаже вены расширяются, отток жидкости уменьшается, начинается процесс ее скопления, а болевые ощущения усиливаются в связи с растущим давлением на поврежденную ткань

Симптомы и диагностирование перелома
Главными симптомами маршевого перелома считаются болезненные ощущения в области патологии и практически незаметный отек дефектной кости.
Отличительной чертой такого повреждение является то, что на снимке, который сделан рентгеном, линию перелома видно не будет. Это объясняется тем, что деформация костей происходит по типу «зеленой веточки».
Для того, чтобы рентген смог зафиксировать такой вид перелома, должно пройти от 5 до 7 недель. Болезнь Дейчлендера носит всегда закрытый характер.
Если рентген не видит перелома, то как диагностировать патологию? Все просто. Используется метод пальпации.
Диагноз о маршевом переломе будет поставлен тогда, когда при давлении на возможное место локализации патологии ощущается резкая боль и видно небольшое воспаление. Также свежий перелом можно увидеть на МРТ. С помощью магнитно-резонансной томографии выясняется и в какой конкретно кости случился перелом.
Диагностика
Болевые ощущения и отечность, как явные признаки нарушения, требуют обязательного обращения в медучреждение для выяснения причин, постановки диагноза и, конечно же, назначения терапии для избавления от расстройства.
Маршевый – это всегда закрытый перелом. Однако традиционной рентгенограммы может оказаться недостаточно, потому что на снимке характерных линий перелома не будет.
Когда рентгенограмма не дала результата, применяется пальпация. Если при прощупывании зоны поражения пациент ощущает резкую боль, если наблюдается характерная отечность средней части стопы, то и диагноз очевиден.
Для диагностирования перелома плюсневых костей также назначается МРТ. Особенно исследование действенно при свежих разрывах.
Отметим также, что патологическое изменение структуры плюсневых костей имеет несколько фаз:
- Наблюдаются начальные признаки перестройки структуры диафиза и окружающей его надкостницы. В поперечном сечении или немного вкось просматривается гомогенное просветление шириной 1-3 мм. Вокруг диафиза в зоне просветления образуется периостальная костная мозоль (локально или захватывает весь диафиз).
- Усиление периостальных наслоений, приобретение костной структуры с выраженными признаками слоистости. Плотные наслоения на рентгене просматриваются хуже.
- Просветление на рентгенограмме не просматривается из-за чрезмерного периостального наслоения. Диафиз утолщается и деформируется, особенно в зоне перестройки. Болевые ощущения сглаживаются.
- Постепенное рассасывание периостальных наслоений, структура диафиза восстанавливается. На снимке диафиз выглядит утолщенным, но четким и с ровными краями.

Способы терапии
Для устранения маршевой стопы не применяются фиксирующие устройства. Восстановительный период не занимает много времени. Лечить синдром Дойчлендера можно в домашних условиях:
- Врачи рекомендуют ограничивать нагрузки на передний отдел стопы. После выздоровления придется на время отказаться от деятельности, спровоцировавшей возникновение болезни.
- Ортопеды советуют носить удобную обувь, оснащенную специальными стельками. Она снижает давление на поврежденные кости и интенсивность болевых ощущений.
- Синдром Дойчлендера является показанием к применению обезболивающих кремов.
Заболевание практически всегда заканчивается полным выздоровлением, опасные для здоровья последствия наступают крайне редко. Через полгода после срастания костей пациент может возвращаться к привычным видам деятельности.
Профилактика
Чтобы избежать возможного появления заболевания, следует придерживаться нескольких простых советов:
- Ходьба. Пешие прогулки в быстром темпе и в небольших дозах – наилучшее профилактическое решение не только для предупреждения данного заболевания, но и улучшения общего состояния организма. Особенно эффективна ходьба по холмистой местности, подъемы по ступенькам.
- Спортивные тренировки должны носить систематический, но умеренный характер.
- Правильная обувь. Для ходьбы отдаем предпочтение обуви с плотной, но гибкой подошвой, с просторным, закругленным и глубоким носком, низкой пяткой.
- Систематическое прохождение медицинского осмотра, в ходе которого возможно выявление заболевания на ранней стадии.
Причины развития
Существует несколько причин для развития такого состояния как маршевая стопа:
- Высокая двигательная активность с постоянной нагрузкой на ноги.
- Резкое повышение физической активности с максимальным травматическим воздействием на стопы для неподготовленных людей.
- Наличие хронических и острых заболеваний, связанных с патологией костной ткани.
- Нарушение обмена веществ, гормональные сбои организма.
- Избыточная и недостаточная масса тела. Чтобы определить, находитесь ли вы в группе риска, достаточно определить индекс массы тела. Индекс выше 30 – реальный повод задуматься о своем здоровье.
Интересно! В медицине есть официальное название маршевого перелома. Это болезнь Дойчлендера, названная в честь медика, которые впервые описал данное патологическое состояние.
Группы риска
Маршевая стопа теоретически может появиться у каждого человека, независимо от состояния здоровья и возраста. Даже маленькие дети, у которых наблюдается недостаток кальция, могут получить усталостную травму костей стопы ввиду их высокой активности. Но есть несколько групп людей, которым требуется регулярные медицинские осмотры и сбалансированное питание по нутриентам и микроэлементам:
- Профессиональные спортсмены, в частности легкоатлеты, тяжелоатлеты, гимнасты и другие. Постоянные, длительные тренировки вызывают дистрофические изменения костной ткани.
- Люди с избыточной или недостаточной массой тела.
- Люди пожилого возраста ввиду возрастных изменений и нарушения структуры костей.
Как маршевая стопа проявляется клинически
Важно понимать, что вовремя отслеженное патологическое состояние костей поможет избежать момента максимального травмирования и позволит обойтись без радикальных терапевтических мер. Итак, как маршевая стопа проявляется клинически:
- Небольшая болезненность в районе стопы в состоянии покоя, которая усиливается при физической нагрузке. Нередко подобный симптом путают с обычной усталостью и не предпринимают мер для лечения.
- Возможно появление небольших гематом, источник происхождения которых вы не можете определить.
- В случае, когда на кости образовалась трещина, близлежащие мягкие ткани начинают отекать.
Причины болезни Дойчлендера
Основными причинами развития болезни Дойчлендера являются:
- Внедрение бактерий Actinomyces в организм через поврежденные слизистые оболочки ротовой полости, желудочно-кишечного тракта или дыхательных путей. Это может произойти при травме, хирургической интервенции или инфекции.
- Ослабление иммунной системы, что делает организм более подверженным инфекциям, включая бактерии Actinomyces.
- Наличие других инфекций или воспалительных процессов, которые способствуют развитию болезни Дойчлендера. Некоторые из этих инфекций включают пародонтит, остеомиелит и абсцесс.
Все эти факторы могут привести к возникновению условий, которые способствуют размножению и распространению бактерий Actinomyces в организме. Когда бактерии проникают в ткани, они вызывают воспаление и образование гнойных абсцессов.
Лечение
Наложение гипса при маршевом переломе – нечасто применяющийся способ лечения. В некоторых случаях он способен даже усугубить ситуацию и увеличить время, затрачиваемое на процесс восстановления после перелома. Связано это с тем, что под гипсом мышцы находятся в неподвижном состоянии, в результате которого они могут атрофироваться, а для возврата их работоспособности необходимо еще несколько недель.
С маршевым переломом есть возможность даже ходить, однако, сильная боль не даст возможность делать это часто и много.
Для ее уменьшения рекомендуется положить в обувь специальную, обладающую пружинистым эффектом стельку или подушечку. Это наиболее эффективный способ уменьшить механическое давление, оказываемое на поврежденную кость.
Избавиться от отеков и свести к минимуму воспалительный процесс помогут специальные гели и мази. При лечении маршевого перелома не рекомендуется применять согревающие мази, парить больную ногу, накладывать согревающие компрессы. Наиболее эффективный способ избавления от сопутствующих симптомов – массаж небольшим кусочком люда. Такая процедура не должна превышать 10 минут
И это крайне важно потому, что при более длительном массаже вены расширяются, отток жидкости уменьшается, начинается процесс ее скопления, а болевые ощущения усиливаются в связи с растущим давлением на поврежденную ткань
Механизм развития
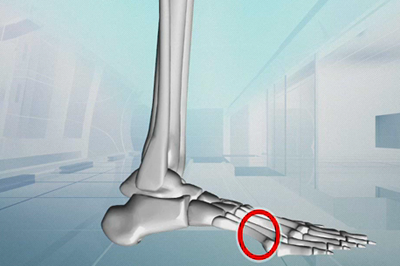
При маршевом переломе патологические изменения сначала возникают в середине (диафизе) костей плюсны, расположенной сразу за основаниями пальцев. Процесс перестройки в костной ткани обусловлен при этом механическими и статико-динамическими условиями.
Наиболее часто поражается 2-я плюсневая кость, которая является продолжением второго пальца стопы. Реже изменениям подвергается 3-я по счету кость, и в единичных случаях – 4 и 5. Такая частота объясняется особенностями нагрузки на ступни при нахождении тела в вертикальном положении: основная тяжесть приходится на среднюю часть.
Справка: маршевый перелом 1-й плюсневой кости не встречается никогда, Предположительно, это связано с ее более высокими прочностными характеристиками.
Как правило, поражается только одна кость, но возможны исключения, когда последовательно или одновременно ломаются несколько костей. Причем болезнь Дейчлендера может развиваться как в одной, так и в обеих стопах.
Клинически доказано, что данное заболевание представляет собой особый тип перерождения костной ткани, не связанный с опухолевым либо воспалительным процессом. Трансформация проходит в 3 стадии:
- 1 – в кости, на которую ложится основная нагрузка, появляется микротрещина. Она локализуется чаще всего на стыке костей с разной плотностью. Однако одного растрескивания недостаточно, и в ряде случае микротравмы лишь стимулируют процессы костной ремодуляции. То есть кость увеличивает свою плотность и укрепляется;
- 2 – под действием внешних и/или внутренних факторов трещина увеличивается, поскольку ее заживление замедляется или останавливается. Кроме того, наблюдается слияние имеющихся микротрещин в единый перелом;
- 3 – формируется маршевая стопа.
Причины развития
Что может вызвать маршевый перелом плюсневой кости можно понять из названия болезни. Впервые заболевание было описано у новобранцев в армии. Резкая смена обстановки, большие физические нагрузки, неудобная обувь и, конечно, марши с четким шагом – все это провоцирует образование небольших трещин в толще плюсневой кости.
Не стоит думать, что маршевые переломы грозят исключительно солдатам. Помимо них, можно выделить несколько групп риска образования маршевой стопы:
- Туристы, преодолевающие сотни километров пешком с огромной кладью за плечами.
- Профессиональные спортсмены, нагружающие организм до предела на ежедневных тренировках.
- Любительницы длительных пеших прогулок на модной обуви с высоким каблуком. В этом случае стопа теряет свои амортизирующие свойства, и максимум нагрузки ложится на тонкие плюсневые кости.
- Представители профессий, которые длительное время стоят на ногах: продавцы, парикмахеры, экскурсионные гиды, бармены, официанты и т. д.
- Лица с остеопорозом (уменьшением плотности костной ткани) – для развития маршевой стопы порой достаточно и незначительной нагрузки.
Что такое маршевый перелом
Маршевый перелом является одним из подтипов стрессовых или усталостных переломов, связаны с нарушением баланса между воздействующими на костную ткань нагрузками и регенеративными процессами в ней.
Болезнь Дейчлендера впервые описана у часто марширующих солдат. Она протекает в несколько стадий, начинаясь с болевых ощущений в передней части стопы после физической нагрузки и заканчиваясь формированием перелома этих костей с последующей необратимой перестройкой костной ткани.
Это важно! Маршевый перелом преимущественно поражает плюсневые кости стопы, но также может развиваться в фалангах пальцев, предплюсневых костях и даже костях голени
Гипс
При маршевом переломе не обязательно заковывать ногу в гипс. Это даже вредно, так как от неподвижности атрофируются мышцы. И после снятия гипса потребуется несколько недель, чтобы вернуть им прежнюю силу и работоспособность.
С этим переломом вы сможете даже ходить, правда, без специальных приспособлений далеко уйти не получится — не позволит сильная боль. Но если положить в обувь мягкую пружинящую стельку или специальную эластичную подушечку, они чисто механически разгрузят поврежденную кость. Боль тут же стихает, и можно пережить перелом на ногах.
Но далеко не во всех стельках, что продают в ортопедических салонах, их выпуклости и материалы соответствуют функциональным требованиям. Часто изделие только называется ортопедическим, а на самом деле выполнено технически безграмотно и представляет собой опасность для больного. Многие российские предприятия расширяют свой ассортимент, но до конца не понимают предназначения таких штучек, — поясняет доктор Нечаев. От жесткой стельки или твердой подушечки станет только хуже.
Диагностика
Диагноз выставляется на основании опроса, осмотра и данных рентгенографии. Решающее значение при этом имеет картина, полученная в ходе рентгенологического исследования. При болезни Дейчлендера в области диафиза пораженной плюсневой кости (иногда – ближе к головке, иногда – к основанию, в зависимости от локализации наиболее функционально перегруженного участка) выявляется изменение структурного рисунка. Определяется косая или поперечная полоса просветления (зона просветления Лоозера) – область перестройки кости. Выглядит так, как будто плюсневая кость разделена да два фрагмента. Однако, в отличие от рентгенологической картины при переломе, смещения в данном случае не наблюдается.
В последующем вокруг пораженного отдела кости возникают периостальные разрастания. Вначале они тонкие и нежные, затем – плотные, похожие на веретенообразную костную мозоль. Позже зона просветления исчезает, наступает склерозирование. С течением времени периостальные наслоения рассасываются. При этом кость навсегда остается утолщенной и уплотненной. Определяющими признаками являются отсутствие острой травмы, типичная локализация повреждения, а также наличие зоны перестройки при отсутствии смещения фрагментов и сохранении правильной формы кости. Следует учитывать, что в течение первых нескольких дней или недель рентгенологические признаки заболевания могут отсутствовать. Поэтому при характерных симптомах иногда требуется выполнить несколько рентгенограмм с определенным временным интервалом.
Симптомы и диагностика маршевого перелома
Основные симптомы маршевого перелома – это боль и незначительный отек над сломанной костью. Однако на рентгеновском снимке не будет видно характерной линии перелома плюсневых костей, так как ломаются они по типу «зеленой ветки» – нарушаются только внутренние структуры, а вверху остается тонкая костная ткань, соединяющая края сломанных косточек. В итоге должно пройти от 4 до 6 недель, чтобы рентгеновский снимок мог четко зафиксировать такой перелом. Стоит отметить, что маршевая стопа это всегда закрытый перелом.
Самый популярный способ диагностики маршевого перелома – это пальпация. Если давление на основания плюсневых костей приносит резкую боль, а также явно виден отек мягких тканей в месте предполагаемого перелома, тогда диагноз очевиден – это маршевая стопа. Свежий перелом также можно обнаружить с помощью магнитно-резонансной томографии. Посредством специальных режимов рентгенографии специалист замечает разрежение костной ткани, а значит, в плюсневых костях стопы имеется щель.
Лечение маршевого перелома
Перелом плюсневых костей стопы не требует вправления, в отличие от многих других костей человеческого тела. Следовательно, для лечения маршевого перелома не нужно носить иммобилизирующий гипс, а период выздоровления займет значительно меньше времени. Хотя следует ограничить давление на переднюю часть стопы, а сразу после выздоровления необходимо на некоторое время исключить тот вид деятельности, который спровоцировал усталостный костный перелом. Ортопеды рекомендуют использовать специальные ортопедические стельки, они разгрузят сломанные кости и позволят легче перенести болезнь.
А с отеком, болью и воспалением помогут справиться специальные обезболивающие гели, крема и мази, которые следует наносить на больное место по несколько раз в день.
Категорически запрещается лечить данный перелом теплом и ультразвуком, эти процедуры мешают процессам естественного срастания костей стопы.
Хотим предложить к просмотру видео о том, как можно производить массаж стопы при маршевом переломе
Прогноз при маршевых переломах благоприятный и, зачастую, не несёт никаких последствий для здоровья пострадавшего. После полного выздоровления человек может полностью погрузиться в трудовую деятельность, свою личную жизнь и увлечения.
Симптомы
- У человека внезапно появляются сильные боли при ходьбе, которые локализуются в средней части стопы;
- Неуверенная походка;
- Хромота в течение нескольких недель или месяцев;
- При осмотре тыльной стороны стопы обращает на себя внимание тот факт, что над диафизом пораженной патологическим процессом плюсневой кости появилась нечетко ограниченная твердая припухлость;
- Мягкие ткани тыльной поверхности стопы отечны;
- Очень редко отмечается гиперемия (покраснение) кожи над местом повреждения;
- Кожа над пораженной костью плюсны чувствительна;
- Общих реакций организма в виде повышения температуры тела, недомогания или сонливости не наблюдается;
- Показатели биохимического анализа крови в пределах нормы.
Группа риска
Заболевание чаще всего развивается у пациентов с плоскостопием. Также в группу риска входят люди, чья деятельность связана с повышенной нагрузкой на ноги:
- солдаты-новобранцы;
- туристы;
- спортсмены;
- танцоры;
- экскурсоводы;
- официанты;
- парикмахеры.
Спровоцировать болезнь Дойчлендера может ношение неудобной обуви. Патологические изменения в костях плюсны нередко отмечаются у женщин, носящих туфли на высоких каблуках.
Это заболевание часто развивается у нетренированных людей. У человека, не привыкшего к интенсивным физическим нагрузкам, патология может возникнуть даже после систематических длительных прогулок.
Симптоматика и диагностирование маршевого перелома
Сопутствующие симптомы заболевания: отек мягких тканей, постоянные болевые ощущения, которые могут проявляться следующими способами:
- Острая боль, появляющаяся практически сразу после получения чрезмерной нагрузки. Этот фактор помогает максимально быстро провести диагностику такого перелома и начать его лечение.
- Возникновение хронической боли. Это наиболее частое явление. Как правило, неприятные длительные болевые ощущения возникают во второй половине дня, постепенно нарастая по силе и длительности. Место локализации – мягкие ткани над местом перелома.
Однако, при проведении рентгеновского исследования, сразу же после получения травмы, снимок не покажет наличие перелома. Связано это с тем, что плюсневые кости ломаются по принципу «зеленой ветки», т.е., разрушению подвержены только их внутренние структуры, поверх которых – тонкая костная ткань, соединяющая края перелома. Маршевый перелом – это чаще всего закрытый перелом.
В связи с этим на рентгеновском снимке он может быть зафиксирован только на 4 – 6 недели развития заболевания.
Самый эффективный способ определения такого перелома – пальпация. Даже несильное давление на основания плюсневых костей причиняет пострадавшему сильную боль, при этом внешне очевиден отек мягких тканей.
Свежий маршевый перелом может быть диагностирован при проведении магнитно–резонансной томографии. Специальные функциональные режимы рентгенографии позволяют диагносту определить места разрежения костной ткани. В данном случае диагноз будет определен точно – это маршевая стопа, лечение которой следует начинать незамедлительно.
Что такое, код по МКБ 10 и механизм развития болезни Дейчлендера
Патология не является воспалительной или злокачественной. Маршевый перелом стопы (шифр M84.4 по МКБ-10) может протекать остро или хронически.
Патогенез заболевания связан с чрезмерной нагрузкой на ноги. Стопы человека отвечают за опору и амортизацию во время движения. У нетренированных людей кости не могут справиться с непривычной для них нагрузкой. Формируются патологические изменения в диафизарной части плюсны. В процесс могут вовлекаться II, III, редко , IV, V плюсневые кости.
Патологические изменения костной ткани представлены лакунарным рассасыванием. Со временем область поражения замещается новыми клетками. Патологический процесс исчезает.
Мнение профессоров медицины о названии патологических изменений разделилось. Одни считают, формируется неполный перелом. Другие называют изменения , микропереломом. Большинство медиков согласны, название «маршевый перелом» устарело. Рассасывание костей происходит локально, со временем самостоятельно замещается костной тканью без осложнений. Болезнь реже встречается у солдат. Широко распространилась среди парикмахеров, манекенщиц. Носят огромные каблуки, целый день находятся в движении.
Кто входит в группу риска
Маршевые переломы стопы или ноги возникают у людей разных профессий. На возникновение этой болезни влияют разные факторы. В группу риска попадают:
- Молодые призывники. Человек попадает в особые условия, при которых может потребоваться ношение неудобно обуви. Новобранцам приходится сталкиваться с чрезмерными физическими нагрузками. Эти факторы способствуют тому, что на тонких костях возникают единичные или многочисленные трещины.
- Профессиональные туристы и любители активного отдыха. В таком случае человек сталкивается с усталостным маршевым переломом. Ему приходится длительное время ходить по пересеченной местности горного типа. На ноги приходится вся нагрузка – масса тела, рюкзак и дополнительное снаряжение.
- Спортсмены. Когда человек готовится к соревнованиям, он нагружает себя изнурительными тренировками. В результате существует высокий риск получения травмы.
- Люди, которым большую часть времени приходится проводить на ногах. Это могут быть парикмахеры, продавцы, грузчики, работники медицины, курьеры.