Влияние ГСГ и МСГ на репродуктивное здоровье
ГСГ — это гормональная спиральная горизонтальная GDN, которая содержит гормоны, выпускаемые медицинским устройством. Гормоны постепенно высвобождаются в матку, предотвращая беременность. Основной механизм действия ГСГ — тонкое увеличение внутриматочносальное жжение, что имитирует беременность и предотвращает яйцеклетку от оплодотворения.
МСГ — это медицинская спиральная горизонтальная, которая содержит медицинское устройство в форме «T» с добавленной медью. Медь работает как спермицид, уничтожая сперматозоиды и предотвращая их передвижение к яйцеклетке. Медь также может создавать внутриматочное окружение, которое не совместимо с процессом имплантации ооспор, что снижает риск зачатия.
Оба метода контрацепции, ГСГ и МСГ, обладают своими преимуществами и недостатками, и каждая женщина может выбрать метод, который лучше соответствует ее личным предпочтениям и медицинским потребностям.
Важно отметить, что как ГСГ, так и МСГ могут оказывать влияние на репродуктивное здоровье женщины. Некоторые женщины могут испытывать побочные эффекты после введения ГСГ, такие как изменение менструального цикла, боли внизу живота и преобладание симптомов, связанных с прогестином
У некоторых женщин также могут возникнуть аллергические реакции на материалы, используемые в ГСГ.
С другой стороны, МСГ может вызывать изменения в обильности и продолжительности менструального цикла. Некоторые женщины могут испытывать боль и дискомфорт во время установки МСГ, а также увеличение кровотечения и смена характера менструации до более обильной или более легкой.
Необходимо заметить, что каждая женщина может иметь собственный опыт и реакцию на использование ГСГ или МСГ
Поэтому важно проконсультироваться с врачом или специалистом по репродуктивному здоровью перед началом использования любого метода контрацепции для определения наиболее подходящего варианта и минимизации побочных эффектов
Кратко скажу, что ГСГ и МСГ могут оказывать различное влияние на репродуктивную систему женщины, включая менструальный цикл, боль и дискомфорт, аллергические реакции и другие побочные эффекты. Поэтому перед использованием любого из этих методов контрацепции необходимо проконсультироваться с врачом.
Какие существуют методы проверки проходимости маточных труб
- Эхосальпингография (соногистеросальпингография)
- Гистеросальпингография (она же метросальпингография)
- Лапароскопия (в том числе трансвагинальная лапароскопия)
Эхосальпингография
Эхосальпингография — один самых простых методов исследования, выполняется с помощью УЗИ. В полость матки вводится тонкий резиновый катетер, а по нему с помощью шприца вводится физраствор. Врач на УЗИ видит жидкость в полости матки, и как она проходит через маточные трубы — как быстро их наполняет и выливается в брюшную полость. Процедура занимает обычно не более 10–15 минут, практически безболезненная, но иногда может сопровождаться небольшими ноющими болями внизу живота.
Дискомфорт чаще возникает при наличии спаечного процесса, в этом случае раствор под давлением может разделять тонкие спайки. Иногда это даже способствует улучшению проходимости труб, и нередки ситуации, когда после этого исследования у женщины наступает долгожданная беременность. Но надеяться на эхосальпингографию как на метод терапии при наличии нарушения проходимости маточных труб все-таки не стоит, чаще всего «продувание труб» таким образом оказывается как минимум просто неэффективным, а зачастую сопряжено с риском развития внематочной беременности.
Рентгенографическое исследование проходимости маточных труб
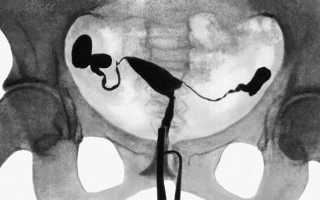
Рентгенографическое исследование проходимости маточных труб (гистеросальпингография или метросальпингография) заключается в введении в полость матки водорастворимого рентгеноконтрастного вещества с последующим рентгеновским снимком, оценивающим его распределение в полости малого таза. Растворов существует множество видов, все они йодсодержащие, поэтому проведение данной процедуры возможно только при отсутствии аллергической реакции на препараты йода.
Техника гистеросальпингографии следующая: процедура проводится без анестезии в специально оборудованном кабинете. Женщине вводят в шеечный канал металлический катетер, по которому в полость матки вливают 2 мл контрастного вещества, после чего делают рентгеновский снимок. Потом дополнительно вводят еще несколько мл контраста и делают повторный снимок.
В среднем вся процедура занимает около 30 минут. На снимке видно полость матки и маточные трубы на всем их протяжении, заполненные контрастом. По форме маточных труб, их заполнению, расположению контраста в полости малого таза можно определить наличие спаечного процесса, если есть непроходимость — в каком именно участке маточной трубы она возникла. Плюсами такого исследования является ее значительно большая точность, по-сравнению с ультразвуковой сальпингографией, и то, что у Вас на руках остаются снимки Ваших труб, которые можно будет посмотреть любому специалисту даже через несколько лет. К минусам можно отнести то, что она сопряжена с более выраженным дискомфортом, обусловленным техническими особенностями процедуры.
Лапароскопия
Лапароскопия — это самый точный метод исследования проходимости маточных труб, самым ценным фактором которого является то, что можно сразу устранить практически все недочеты, которые будут выявлены, от спаек до очагов эндометриоза. К тому же у него отсутствует момент спазма гладкой мускулатуры труб в ответ на болевой раздражитель, который может симулировать непроходимость труб при эхосальпингографии или ГСГ, поскольку лапароскопия проводится под наркозом и мускулатура полностью расслаблена. Но это уже полноценное оперативное вмешательство, поэтому о нем речь пойдет отдельно.
Подготовка к МСГ маточных труб
Необходимо тщательно подготовиться к гистерографии, чтобы в дальнейшем не возникало побочных эффектов. Общие рекомендации при подготовке к МСГ:
- Половой покой за несколько дней до обследования.
- Прекращение применения лечебных вагинальных средств, спринцеваний за неделю до метросальпингографии.
- Коррекция рациона, исключение из него газообразующих продуктов.
- Очистительные клизмы вечером накануне процедуры.
- Опорожнение мочевого пузыря и кишечника непосредственно перед МСГ.
- Прием спазмолитиков перед манипуляцией для снижения болезненных ощущений и предотвращения непроизвольных мышечных сокращений (например, Но-шпа или Спазган).
Кроме того, женщина должна сдать анализы:
- Общий анализ мочи и крови.
- Исследование влагалищного мазка.
- Анализ на ВИЧ, гепатит и сифилис.
- Определение скрытых инфекционных процессов.
- Выявление инфекций, передающихся половым путем.

Подготовка к ультразвуковому обследованию
Для проведения УЗИ трансабдоминальным (наружным датчиком), трансвагинальным (внутренним датчиком) и трансректальным (для пациенток, еще не живущих половой жизнью), подготовка к исследованию различна.
Общие требования к подготовке к УЗИ
исключение высокоуглеводной пищи за 2-3 дня (газы в кишечнике затрудняют осмотр внутренних органов).
опорожнение кишечника (иногда пациентам дополнительно назначают препараты симетикона)
При назначении трансабдоминального УЗИ для результативного осмотра пациентке стоит хорошо наполнить мочевой пузырь (выпить литр любой жидкости, лучше негазированной воды) за 15-20 минут до процедуры.
Наоборот, перед осмотром вагинальным датчиком мочевой пузырь для качественного результата надо опустошить.
При осмотре двумя датчиками на прием пациентку попросят явиться с наполненным мочевым пузырем, а перед осмотром внутренним датчиком — опорожнить его.
Разнообразные способы лечения МСГ
Лечение синдрома Морганьи производится с учетом основной причины его развития и симптомов, которые испытывает каждая конкретная женщина. Разнообразные методы и средства могут быть применены для снятия неприятных симптомов и уменьшения проявлений МСГ.
Основные способы лечения МСГ включают в себя:
- Лекарственная терапия: применение препаратов с антигистаминным действием, препаратов, восстанавливающих нормальный баланс гормонов, и препаратов, улучшающих кровообращение в органах малого таза.
- Физиотерапевтические процедуры: применение ультразвуковой терапии, физиотерапии, магнитотерапии и других методов для улучшения кровообращения и снятия воспалительных процессов.
- Изменение образа жизни: соблюдение здорового образа жизни, включая регулярное употребление правильного питания, отказ от вредных привычек, умеренную физическую активность и соблюдение режима дня.
- Психотерапевтическое воздействие: консультации и тренинги психологов или психотерапевтов для улучшения эмоционального состояния и снятия психологического дискомфорта.
- Травматологическое лечение: мануальная терапия, акупунктура, массаж для улучшения кровообращения и снятия мышечного напряжения.
- Гормональная терапия: применение гормональных препаратов для нормализации гормонального баланса и улучшения функции яичников.
- Хирургическое вмешательство: в случаях, когда МСГ вызван сопутствующими заболеваниями (например, миомой матки или эндометриозом), может потребоваться хирургическое вмешательство для устранения этих заболеваний.
Пример меню питания для пациентов с МСГ
Утро
Обед
Ужин
Овсянка на молоке с ягодами
Салат из свежих овощей
Гречневая каша с тушеными овощами
Тост с авокадо и яйцом
Куриная грудка с овощами
Отварное мясо с гречкой
Фруктовый смузи
Рыба на пару с овощами
Творог с медом и ягодами
Кроме того, важно обратить внимание на собственные ощущения и избегать факторов, которые могут ухудшить состояние МСГ. Это может включать в себя избегание стрессовых ситуаций, правильное управление физической активностью и поддержание здорового образа жизни
Однако, прежде чем приступать к самостоятельному лечению МСГ, рекомендуется проконсультироваться с врачом гинекологом, который поможет подобрать индивидуальный план лечения, учитывая особенности организма и степень проявления синдрома Морганьи.
Как проводится метросальпингография
МСГ маточных труб проводят с 18 по 23 день менструального цикла, при условии отсутствия противопоказаний к ее проведению. В этот период эндометрий наиболее тонок и не искажает картину увиденного. Подготовка перед исследованием включает в себя следующие моменты:
- Перед процедурой нужно пройти необходимые обследования: флюорографию, общий анализ крови, посев и общий анализ мочи, анализы крови на ВИЧ, вирусные гепатиты, сифилис, анализы выделений из цервикального канала и влагалища.
- Необходимо предоставить отрицательные результаты анализов на цитомегаловирусные и ТОРЧ-инфекции.
- Непосредственно перед самой процедурой обязательным является полное опорожнение кишечника с помощью клизмы, опорожнение мочевого пузыря. Назначают спазмолитические препараты (Но-шпа, Спазган и другие). Все это необходимо для того, чтобы непроизвольные спазматические сокращения не мешали исследованию. В данном периоде обязательным условием является предохранение от беременности.
Процедура проводится натощак в первой половине дня. Утром можно выпить стакан негазированной воды. МСГ проводится в женской консультации в специальном рентгенологическом кабинете, в котором установлено гинекологическое кресло. Исследование требует необходимой моральной подготовки. Процедуру при необходимости проводят под местным обезболиванием, предварительно проведя пробу на чувствительность к анестетику. В метросальпингографии используют два вида контрастного вещества: водорастворимый (Уротраст, Верографин, Урографин) и жирорастворимый (Йодолипол). Исследование проводят врач-рентгенолог и гинеколог. Рентгенолог в процессе исследования находится за специальной ширмой. Женщину укладывают на спину, сгибают в коленях ноги, делают опору для стоп.
Подготовленную операционную поверхность обрабатывают йодным раствором, в шейку матки при помощи маточной канюли вводится приблизительно 15 мл контрастного вещества, которое, проникая в маточные трубы, заполняет матку и попадает в брюшную полость. После заполнения органов контрастным веществом, приблизительно через 5 минут, делают первый снимок. Во время снимка гинеколог выходит за специальную ширму. Снимок должен быть с четким изображением. На нем отчетливо видна полость матки, имеющая форму треугольника, маточные (фаллопиевы трубы).
Следующий снимок делают через 15-20 минут. Изображение на нем нечеткое, вследствие разлития в брюшной полости контраста. Изучив снимки, врач определит объем полости матки, ее конфигурацию, положение, наличие спаечного процесса. Маточные трубы должны выглядеть как узкие длинные дугообразные просветы, и, таким образом, можно определить наличие проходимости в разных отделах труб. Если у пациентки слишком удлинены маточные трубы, то контрастное вещество может не достигнуть конечного отдела и непроходимость на снимке будет ложноположительной.
О полной проходимости маточных труб будет говорить наличие контрастного вещества, попавшего в брюшную полость.
Если женщина волнуется, то в начальном отделе маточных труб может быть спазм, что ложным образом укажет на непроходимость в начальных отделах маточных труб. Сама процедура длится 40-50 минут. По окончании женщина еще 30-60 минут отдыхает. После исследования возможно вытекание контрастного вещества и крови еще некоторое время. Эти выделения будут иметь темно-коричневый цвет. Это последствия исследования. В течение 1-2 дней могут также сохраняться болевые ощущения, похожие на боль перед месячными. В качестве профилактики воспалительных заболеваний репродуктивных органов после процедуры пациенткам назначают курс противовоспалительных свечей и прием антибактериологических препаратов. Необходимо связаться с врачом, если у женщины сохраняются боли по прошествии 3 суток, повысилась температура тела выше 37,5, сохраняется выраженная слабость, появилась тошнота и рвота.
Осложнения и последствия метросальпингографии:
- Воспаление органов малого таза. Возникает чаще всего, когда исследование проводилось при повышенном уровне лейкоцитов в мазке.
- Аллергия на контрастное вещество. Для безопасности перед процедурой делают внутривенную пробу на чувствительность к контрастному веществу.
- Кровотечения и другие повреждения матки и внутренних органов. Возникает при нарушении техники выполнения процедуры.
- Болевой синдром.
Подготовка к проверке проходимости труб
Проверка проходимости маточных труб, каким бы методом она не проводилась, должна проводиться при обязательном условии контрацепции в менструальном цикле, в котором планируется исследование. Это связано с тем, что после имплантации плодного яйца в полости матки на ранних сроках беременности мы его еще не увидим при УЗИ, но можем легко вымыть раствором, подаваемым под давлением для проверки труб из матки в маточную трубу и таким образом получить внематочную беременность. Даже если беременность уже много лет не наступает, если у Вас не удалены маточные трубы, а у партнера есть сперматозоиды в эякуляте, вероятность зачатия не исключена, и как нарочно, долгожданная беременность может самостоятельно наступить именно в тот самый «неподходящий» момент, когда Вы запланировали исследование труб.
Оптимальные сроки проведения процедуры — первая фаза менструального цикла, обычно 7–12 день, после полного завершения кровянистых выделений из половых путей и до овуляции, чтобы жидкость в брюшной полости не мешала ультразвуковой дифференциальной диагностике. Перед рентгеновским исследованием проходимости труб рекомендуется половой покой от начала цикла до проведения ГСГ.
За двое суток до манипуляции нужно отказаться от употребления продуктов, вызывающих вздутие живота (бобовые, клетчатка, острые блюда), чтобы избежать влияния кишечных газов на качество снимка. Если ранее никогда не проводились исследования с контрастным веществом, то за час до введения контраста обычно проводят тест-пробу для исключения аллергических реакций на препарат.
Противопоказания для гистеросальпингографии
- беременность любого срока, либо подозрение на нее;
- острый воспалительный процесс любой локализации;
- маточные кровотечения;
- аллергические реакции на компоненты, входящие в состав контрастных веществ;
- тяжелые заболевания сердца, почек, печени.
Обследование перед процедурой включает
- Общий анализ крови и мочи; (годен 1 мес)
- Биохимия крови (общий белок, АЛАТ, АСАТ, билирубин, мочевина, креатинин, глюкоза); (1 мес)
- Мазок на степень чистоты влагалища; (1 мес)
- Анализ крови на ВИЧ, сифилис и гепатиты В и С (3 мес)
- При наличии общих заболеваний (сердца, почек, печени и проч.) дополнительно рекомендуется заключение от терапевта или другого узкого специалиста.
Возможные последствия и осложнения
После проведения проверки маточных труб возможны:
- небольшие сукровичные выделения из половых путей в течение 2–3 дней;
- боли в нижних отделах живота тянущего характера;
- легкая тошнота, головокружение, слабость.
Для устранения дискомфорта рекомендуется применение анальгетиков, а также в течение 2–3 дней рекомендуется половой и физический покой и ограничение горячих водных процедур.
К гинекологу-эндокринологу приходят в следующих случаях:
- нарушение менструального цикла
- аменорея — отсутствие менструаций
- дисменорея — болезненные менструации
- маточные кровотечения
- предменструальный синдром
- гиперандрогения у женщин — патология, характеризующаяся высокой активностью мужских половых гормонов в женском организме
- синдром поликистозных яичников
- миома
- эндометриоз
- ожирение
- невынашивание беременности
- гиперпролактинемия — заболевание, для которого характерен повышенный уровень пролактина в крови (пролактин — гормон гипофиза)
- климактерический синдром
- первичная диагностика заболеваний щитовидной железы
Ультразвуковые волны или рентгеновские лучи?
Многие медицинские процедуры звучат для уха русскоязычного человека чудно и сложно. Неудивительно, ведь их названия происходят из иностранных языков, обычно греческого и латыни.
Слово гистеросальпингография составлено из греческих слов, обозначающих «матка», «писать» и латинского слова «труба».
То есть процедура позволяет описать состояние полости матки и фаллопиевых труб. Исследование проводится для выяснения причин бесплодия.
Существуют различные разновидности гистеросальпингографии в зависимости от методики проведения исследования или запланированного результата диагностики.
При этом отличается и терминология, процедуру называют метросальпингографией (МСГ), утеросальпингографией (УСГ) или гидросальпингографией.
Исследование матки и фаллопиевых с помощью ультразвука называется гистеросальпингосонографией (ГССГ, УЗИ ГСГ), еще одно название «УЗИ гистеросальпингоскопия» − УЗГСС, Эхо ГСС.
Любая из перечисленных процедур позволяет оценить проходимость маточных труб.
Маточные (фаллопиевые) трубы представляют собой два коридора, по которым яйцеклетка попадает из яичника в матку.
Любые спайки, рубцы, извивистые места и другие следы перенесенных воспалений и заболеваний могут стать непреодолимой преградой для яйцеклетки.
Для начала матку и маточные трубы заполняют специальной жидкостью.
Рентгеновское излучение или ультразвуковые волны проходят сквозь заполненные органы и дают полную картину происходящего в них.
Любое исследование безопасно, поскольку доза облучения на современных диагностических аппаратах крайне мала и не вызывает отрицательные последствия для организма, а ультразвук в принципе безвреден.
Выбор между рентгеновскими лучами или ультразвуковыми волнами обусловлен отнюдь не воздействием на организм, а методикой проведения исследования.
Для Эхо ГСГ матку и фаллопиевы трубы заполняют стерильным физиологическим раствором (0,9 % раствор хлорида натрия).
Ультразвуковые волны направляются трансвагинально (через влагалище), а полученное изображение подается на монитор. Исследование матки и труб происходит в режиме реального времени.
Во время исследования делают один или несколько снимков полости матки и труб.
Если оценивать комфорт пациентки, то Эхо ГСГ предпочтительнее, однако менее точна.
Например, в результате спазма стенки маточных труб могут сомкнуться, последствия чего отразятся на мониторе и врач может заподозрить спайку
Но у Эхо ГСГ есть важное преимущество − лечебный эффект
Физраствор создает давление на стенки труб, разрывая небольшие спайки и тем самым увеличивая проходимость.
Рентгенографический метод считается более точным, к тому же оставляет после себя снимки, которые врач сможет изучить позднее, их также можно показать другим специалистам.
Как проверяется проходимость маточных труб
В медицинской практике существует 4 основных метода проверки на проходимость маточных труб, но перед тем как врач даст направление на их прохождение, женщине понадобится пройти трансвагинальное или обычное УЗИ. Это нужно для определения регулярности овуляции.
Второе обязательное исследование – партнёр сдаёт анализы на качество спермы. Только в случае, когда результаты этих процедур будут положительны для зачатия ребёнка, а беременность не наступает, женщину направляют на дополнительные исследования.
Метод лапароскопии
Лапароскопия осуществляется при помощи малоинвазивного хирургического вмешательства. На животе пациентки врач осуществляет разрезы в 1–2 см. Через эти разрезы выполняется ввод специальной камеры и все полученные с её помощью данные выводятся на монитор.
Среди преимуществ лапароскопии: короткие сроки реабилитации (достаточным будет 3 дня стационара), отсутствие значительных шрамов или рубцов, возможность обнаружения иных патологий, связанных с детородной системой женщины, возможность одновременно проводить операцию малого таза.
Специалистами отмечен недостаток данного метода, который проявляется в послеоперационных нарушениях работы сосудов, сердца и дыхательной системы. Ещё один недостаток – не всем врачам хватает квалификации провести качественно процедуру диагностики.
Метод ГГС (гистеросальпингография)
Перед началом проведения процедуры женщина в обязательном порядке сдаёт анализы на ВИЧ, сифилис, а также гепатит B и C.
Через шейку матки в её полость вводится специальный прибор, при помощи которого полость органа заполняется контрастным веществом. Чаще этим веществом выступает раствор синьки. После того как полость будет заполнена, раствор продвигается по трубам, достигая брюшной полости (это только в том случае проходимости труб).
После заполнения брюшной полости специалист делает снимок, на котором будет отображаться состояние яйцевода и самой матки. Также благодаря снимку можно обнаружить наличие перетяжек, имеющиеся извитости и расширенные области.
Среди недостатков процедуры отмечается: полученное облучение, дискомфорт и неприятные ощущение в процессе проведения процедуры, нежелательность зачатия ребёнка в течение месяца после процедуры.
Среди достоинств: амбулаторные условия в проведении метода, отсутствие осложнений, сохранение целостности матки.
Метод гидросонографии
Метод предполагает введение специального вещества в полость матки. При гинекологическом осмотре шейка матки обрабатывается и вводится катетер, который имеет специальный баллончик. После его введения баллончик раздувается. Раствор заполняет яйцеводы и саму матку. В это время специалист при помощи УЗИ-аппарата наблюдает за распространением контрастной жидкости.
Женщины уже проходящие данный метод, отмечают безболезненность процедуры. Также стоит отметить отсутствие облучения и то, что нет необходимости в предохранении от беременности. Недостаток метода – малая вероятность в точности установленного диагноза.
Метод гистероскопии
Для этой процедуры используют прибор гистероскоп, которым можно исследовать не только проходимость яйцеводов, полость матки, но и обнаружить при наличии иные заболевания, не проявляющие себя ранее. Гистероскопия является отличным вариантом если нужно провести иссечение опухоли, но при этом оставить матку и сохранить продуктивность.
О плюсах:
- процедура безопасна для рядом расположенных органов;
- позволяет проводить аборты, наиболее щадящие для организма женщины;
- наложение микро-швов;
- специалисту предоставляется возможность заметить возможные кровотечения и предотвратить осложнения;
- отсутствие рубцов.
О минусах можно сказать, что данная процедура позволяет исследовать лишь полость и шейку матки.