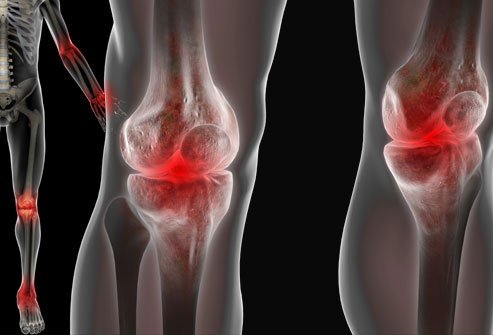
Группы риска
Основная причина возникновения патологии – нарушение обмена веществ в организме. Считается, что хондрокальциноз, в том числе и коленного сустава – болезнь пожилых людей, которые составляют группу риска.
В молодом возрасте болезнь возникает у пациентов со следующими патологиями:
- Синдром Вильсона.
- Нарушения функционирования щитовидной или паращитовидной желез.
- Гемохроматоз.
- Акромегалия.
- Охроноз.
Также в группе риска находятся люди, чьи родственники сталкивались с этим заболеванием.
Некоторые причины также могут привести к развитию хондрокальциноза, например, диабет или почечная недостаточность. В редких случаях патология появляется после травмирования сустава или проведения операции.
 Многие случаи псевдоподагры у пожилых людей являются идиопатическими, но она также часто связана с травмами
Многие случаи псевдоподагры у пожилых людей являются идиопатическими, но она также часто связана с травмами
Симптомы
К общим симптомам пирофосфатной артропатии относят:
- Болевой синдром различной интенсивности,
- Припухание в области пораженного сустава,
- Общее недомогание, иногда сопровождающееся ознобом и лихорадкой,
- Увеличение СОЭ почти в половине случаев.
Хроническая патология может протекать бессимптомно или сопровождаться постоянной умеренной болью и чувством скованности в суставе. Острый приступ развивается внезапно без видимой причины, иногда вскоре после перенесенных заболеваний или операций. Продолжительность обострения обычно составляет от 1-2 дней до месяца.
Развитие пирофосфатного артрита может сопровождаться остеолизом – разрушением костной ткани вблизи пораженного сочленения. Постепенно болезнь охватывает другие суставы и позвоночник.
Этиология и патогенез
Хондрокальциноз (псевдоподагра, пирофосфатная артропатия) представляет собой хроническое заболевание, обусловленное нарушением обмена неорганического пирофосфата с отложением кристаллов пирофосфата кальция в суставном хряще и проявляющееся рецидивами острого артрита. Встречается хондрокальциноз в 2 раза реже, чем подагра, однако оба заболевания могут сочетаться. Хондрокальциноз возникает обычно после 55 лет, преимущественно в пожилом возрасте и у стариков, причем мужчины и женщины болеют одинаково часто.
Различают три формы хондрокальциноза: идиопатическую, семейную и вторичную. У подавляющего большинства больных наблюдается идиопатиче-ская (спорадическая) форма заболевания. Семейный (генетический) хондрокальциноз встречается редко, главным образом в эндемичных районах ряда стран, в частности Чехии, Словакии, Швеции, Франции, Германии, Голландии, Чили. Как идиопатическая, так и семейная формы хондрокальциноза развиваются на интактных хрящах. Примерно в 10% случаев хондрокальциноз носит вторичный характер и обусловлен заболеваниями и патологическими состояниями, приводящими к нарушению метаболизма кальция и неорганического пирофосфата и(или) вызывающими дегенеративные изменения хряща: первичным гиперпаратиреозом, гемохроматозом, гемосидерозом при наследственных гемолитических анемиях, болезнью Вильсона—Коновалова, охроно-зом, гемофилической артропатией, амилоидозом, гипотиреозом при заместительной терапии его тиреоидином или тироксином, нейротрофической артропатией Шарко, гипофосфатазией (наследственная недостаточность активности щелочной фосфатазы), гипомагнеземией (синдром Барттера) и др.
Пирофосфат представляет собой важнейший промежуточный метаболит при синтезе протеогликанов и коллагена. Он в больших количествах образуется хондроцитами, но быстро разрушается пирофосфатазой. Полагают, что при хондрокальцинозе в суставном хряще происходит локальное нарушение обмена пирофосфата, например повышение его образования или снижение активности пирофосфатазы. В результате формируются кристаллы дигидрата пирофосфата кальция, которые откладываются первоначально в толще суставного хряща, затем на его поверхности, а в последующем — в синовиальной оболочке и периартикулярных тканях. Считается, что ингибирование пирофосфатазы при некоторых указанных патологических процессах может быть обусловлено повышенным содержанием железа и меди, которые к тому же служат ядрами кристаллизации. Уровень пирофосфата в крови и моче у больных ондрокальцинозом остается в пределах нормы.
Острые воспалительные изменения в синовиальной оболочке у больных ондрокальцинозом, так же как и при подагре, обусловлены выходом кристаллов моноурата натрия в синовиальную жидкость при вскрытии поверхностных хрящевых депозитов. Этому способствуют частичное растворение кристаллов и уменьшение их объема под влиянием механической травмы сустава либо метаболических факторов, приводящих к снижению в крови концентрации ионизированного кальция, например при острой инфекции, приеме мочегонных, переливании цитратной крови, удалении околощитовидных желез при гипер-паратиреозе, оперативных вмешательствах и др.
Свободные кристаллы пирофосфата кальция активируют систему комплемента и выступают в качестве хемотаксического фактора для нейтрофильных лейкоцитов, вызывая их приток в синовиальную оболочку и суставную полость. При фагоцитозе кристаллов ней-трофилами из клеток выделяются лизосомальные ферменты и медиаторы воспаления, а также резко усиливается секреция ими кислородных радикалов. В результате в синовиальной оболочке возникает воспалительная реакция. Кроме того, в развитии синовита могут принимать участие продукты разрушения дегенеративно измененного хряща и фрагменты известковых отложений, выходящие в синовиальную жидкость при травмах, хронической микротравматиза-ции. Не исключают также возможную роль отложений кристаллов пирофосфата кальция в синовиальной оболочке, которые иногда выявляются при хондро-кальцинозе. Инкрустация хряща кристаллами пирофосфата кальция постепенно приводит к разрушению его матрикса, гибели хондроцитов, дегенеративным изменениям хряща и формированию вторичного остеоартроза. Наряду с этим при длительном течении хондрокальциноза и частых рецидивах артрита развивается фиброз синовиальной оболочки и околосуставных мягких тканей.
Классификация патологии
Согласно классификации по МКБ-10 пирофосфатная артропатия имеет код М11. Заболевание может протекать в острой и хронической форме. Хроническая артропатия развивается в результате длительного накопления солей в синовиальной оболочке и околосуставных тканях. Болезнь характеризуется чередованием периодов благополучия и острых приступов, напоминающих подагру или артрит.
Выделяют несколько клинических разновидностей артропатии:
- Псевдоартрозная. Диагностируется почти в 50% случаев, поражает преимущественно женщин. Заболевание характеризуется хроническим течением, по симптоматике и результатам рентгеновского исследования напоминает артроз. Часто развивается полиартропатия с симметричным поражением суставов. У некоторых пациентов происходит отложение солей в межпозвоночных дисках, сопровождающееся проявлениями вторичного радикулита;
- Псевдоподагрическая. Встречается в 25% случаев, чаще всего у пожилых мужчин. Поражает чаще всего коленные суставы, но может распространяться на другие крупные сочленения нижних конечностей. При псевдоподагре на рентгенограмме можно обнаружить типичные признаки диффузной кальцификации сустава, в синовиальной жидкости наблюдается высокая концентрация кристаллов пирофосфата кальция;
- Деструктивная. Наблюдается почти в 20% случаях у женщин старше 60 лет. Характеризуется прогрессирующим течением, сопровождается тяжелыми поражениями костей и околосуставных тканей. Чаще всего в патологический процесс вовлекается одновременно несколько суставов;
- Псевдоревматоидная. Диагностируется в 5-7% случаев, независимо от пола пациента. Клиническая картина напоминает ревматоидный артрит, у некоторых больных отмечается положительная реакция на ревматоидный фактор;
- Латентная. Достоверное число случаев не установлено, так как заболевание протекает бессимптомно и диагностируется случайно во время проведения рентгеновского исследования. Часто развивается в молодом возрасте (до 35-40 лет) и обычно имеет наследственный характер.
К общим симптомам пирофосфатной артропатии относят:
- Болевой синдром различной интенсивности;
- Припухание в области пораженного сустава;
- Общее недомогание, иногда сопровождающееся ознобом и лихорадкой;
- Увеличение СОЭ почти в половине случаев.
Хроническая патология может протекать бессимптомно или сопровождаться постоянной умеренной болью и чувством скованности в суставе. Острый приступ развивается внезапно без видимой причины, иногда вскоре после перенесенных заболеваний или операций. Продолжительность обострения обычно составляет от 1-2 дней до месяца.
Развитие пирофосфатного артрита может сопровождаться остеолизом – разрушением костной ткани вблизи пораженного сочленения. Постепенно болезнь охватывает другие суставы и позвоночник.
- М11 – другие кристаллические артропатии.
- М11.2 – другой хондрокальциноз.
- М11.8 – другие уточнённые кристаллические артропатии.
Точные причины заболевания полностью не установлены.
Однако выявлены ассоциированные с патологией факторы, главными из которых являются:
- возрастные изменения;
- наследственная предрасположенность;
- травмы;
- гемохроматоз;
- нарушения обменных процессов в организме;
- эндокринные патологии;
- фиброзно-кистозный остит;
- гипофосфатемия;
- болезнь Вильсона;
- инфаркт;
- инсульт;
- хирургические вмешательства.
Выделяют 3 вида патологии. Все они возникают преимущественно после 45 лет.
Пирофосфатная артропатия, диагностика которой затруднена, так как часто болезнь имеет бессимптомное течение, до развития видимых изменений формы сустава определяется только при рентгене.
Если же пирофосфатная артропатия проявляет себя приступами, у больного появляются следующие симптомы:
- резкая боль постоянного характера – чаще при поражении коленного сустава (одного или сразу двух);
- покраснение кожи над суставом;
- повышение температуры, сопровождающееся ознобом – возникает в момент острого воспаления и может
- сохраняться до 3 недель;
- отёчность поражённой области.
Симптомы болезни возникают по причине перемещения кристаллов кальция прирофосфата из места скопления в хрящевой ткани в синовиальную жидкость. На фоне этого возникает острый синовит.
Диагностика пирофосфатной артропатии
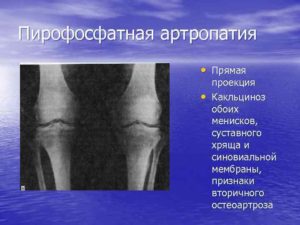
При рентгенографии отложение кристаллов пирофосфата кальция в гиалиновом хряще (хондрокальциноз) проявляется тонкими линейными кальцинированными структурами, располагающимися параллельно субхондральной суставной поверхности подлежащей кости. Обызвествление фиброзного хряща происходит неравномерно и проецируется на рентгенограммах в соответствии с анатомической локализацией состоящих из него структур. В более поздней стадии заболевания внутри сустава могут появляться костные фрагменты неправильной формы, являющиеся результатом локальной деструкции суставных поверхностей костей. Обызвествленные связки, сухожилия, суставная капсула имеют соответствующую анатомическую локализацию. Обызвествления околосуставных мягких тканей напоминают в отдельных случаях обызвествленные подагрические тофусы. При кальций-пирофосфатной артропатии могут встречаться костные эрозии вне суставных поверхностей.
Хотя хондрокальциноз чаще всего представляет собой проявление пирофосфатной артропатии, эти термины не являются синонимами. С одной стороны, хондрокальциноз может развиться при других заболеваниях, а с другой — его обнаруживают не у всех пациентов с пирофосфатной артропатией. В других случаях патоморфологические изменения и рентгенологические симптомы аналогичны таковым при остеоартрозе.
По существу, в таких случаях говорят о вторичном остеоартрозе метаболической природы.
Проявления кальций-пирофосфатных артропатий в отдельных суставах. В коленном суставе, как правило, наблюдают обызвествление менисков, которое вместе с сужением суставной щели чаще происходит в медиальной части сустава. Кроме того, может поражаться и пателло-феморальное сочленение, часто одновременно с кальцинацией менисков.
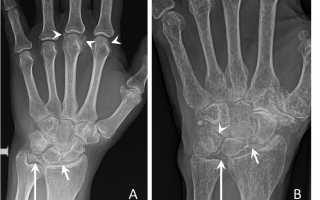
В лучезапястном суставе обызвествление треугольного хряща и сужение суставной щели между лучевой и ладьевидной костями в сочетании с субхондральными кистами служит характерным проявлением пирофосфат-нойартропатии.
В лобковом симфизе обызвествление хряща рентгенологически проявляется тонкой кальцинированной вертикальной линией по ходу лонного сочленения.
При поражении позвоночника отмечают обызвествление по периферии фиброзного кольца, но не самого диска, как это происходит при алкоптонурическом охронозе. Могут формироваться остеофиты.
В плечевом, тазобедренном суставах обызвествляются как гиалиновый хрящ, повторяющий по форме сферическую окружность суставной поверхности головок указанных костей, так и хрящевая губа суставной впадины лопатки и вертлужной впадины.
На УЗИ можно выявить признаки артрита, а также гиперэхогенные участки обызвествления сухожильно-связочного аппарата. Хондрокальциноз выглядит как гиперэхогенная полоса в центре гиалинового хряща параллельно замыкающей пластинке.
С помощью КТ можно определить степень и распространенность обызвествлений различной локализации и протяженности, в том числе и по ходу гиалинового хряща.
При проведении МРТ внутрисуставная жидкость, воспалительно-измененные мягкие ткани характеризуются низким и высоким сигналом на Т1- и Т2-взвешенных изображениях. После контрастного усиления, как и при артритах другого происхождения, хорошо визуализируется пролиферация синовия за счет умеренного повышения сигнала на Т1 -взвешенных изображениях.
Кальцинация по ходу гиалинового хряща обусловливает линейный низкоинтенсивный сигнал в обеих последовательностях. Можно выявить субхондральные изменения в виде локальной деформации наружного контура кости и отека костного мозга. Небольшие по протяженности обызвествления гиалинового хряща могут быть пропущены при МРТ. Бесспорное преимущество в выявлении хондрокальциноза принадлежит компьютерной томографии. В то же время кальцинация по ходу менисков образует при МРТ промежуточные сигналы на Т1- и Т2-взвешенных изображениях, которые могут имитировать повреждение мениска.
Дифференциальную диагностику пирофосфатных артропатий необходимо проводить с остеоартрозом, подагрическими артритами, артропатиями при алкаптонурии, гемохроматозе, с хондрокальцинозом при первичном гиперпаратиреозе, синовиальным хондроматозом.
Прогноз и профилактика
Своевременно начатое лечение позволяет полностью остановить прогрессирование пирофосфатной артропатии. В 30-40% случаев наблюдается значительное улучшение состояния здоровья. Однако отложения солей в суставах не рассасываются, поэтому у большинства пациентов отмечаются повторные приступы заболевания.
Специфической профилактики пирофосфатной артропатии не существует. Чтобы снизить частоту и интенсивность обострений, врачи рекомендуют избегать высоких физических нагрузок, пожизненно соблюдать диету, своевременно лечить все эндокринные нарушения и патологии опорно-двигательного аппарата.
Пирофосфатная артропатия является распространенным заболеванием суставов, сопровождающимся отложением солей пирофосфата кальция в соединительной ткани. Полностью победить болезнь невозможно, однако адекватная терапия позволяет предотвратить дальнейшее разрушение хряща и значительно улучшить качество жизни пациентов.

Симптомы болезни
Клинические признаки развиваются вследствие дегенеративных изменений в суставном хряще, синовиальной оболочке и околосуставных тканей. Недуг проявляется острыми приступами боли, которые похожи по своей природе на артрозные. Возможны подострые проявления. Часто образование кристаллов происходит без причин и признаков и определяется уже на стадии полностью сформировавшихся единиц. Сопутствующие признаки:
- лихорадка;
- озноб;
- припухлость;
- общее недомогание;
- утренняя скованность;
- острые псевдоподагрические приступы (при хронической форме);
- гиперемия кожи;
- визуальные изменения в области поражения;
- сепсис.
Пирофосфатная артропатия характеризуется постоянным, но умеренным болевым синдромом. Пациент чувствует повышение температуры в больном суставе, ограничивается его подвижность. Периодичность и продолжительность проявлений зависит от формы заболевания. В запущенной форме на суставе появляются четко выраженные опухлости в виде горошин или мелких жемчужин, которые легко визуально определимы.
Что такое болезнь отложения пирофосфата кальция?
Болезнь отложения кристаллов дигидрата пирофосфата кальция (болезнь отложения кристаллов кальция пирофосфата дигидрата, БКПД ) возникает, когда эти кристаллы образуют отложения в суставах и окружающих тканях. Отложения кристаллов вызывают воспаление в суставе, что может привести к разрушению суставного хряща.
Заболевание может принимать несколько различных связанных с артритом форм: остеоартрит, хронический ревматоидный артрит (РА), подобный воспалительному артриту, или остро болезненное воспалительное состояние, называемое псевдоподагрой.
Название “псевдоподагра” происходит от того факта, что оно напоминает другое болезненное состояние, называемое подагрой. Основным отличием является тип кристаллов, участвующих в воспалении и повреждении.
Симптомы и формы течения
Пирофосфатная артропатия — это хроническое заболевание. В его течении чередуются периоды обострения и ремиссии, что зависит от концентрации пирофосфата в суставной жидкости. Чаще всего болезнь проявляется в области коленного сустава, но может затрагивать с любые другие сочленения.
Псевдоподагрический приступ проявляется комплексом характерных признаков:
- болезненными ощущениями разной интенсивности;
- увеличением сустава в объеме, отечностью;
- изменением состава крови, повышением ее свертываемости;
- ознобом, повышением температуры тела, общей слабостью;
- при поражении суставов позвоночного столба развивается корешковый синдром.
Псевдоподагра на первых этапах может протекать бессимптомно. Однако с развитием болезни пациенты жалуются на скованность в пораженном суставе в утреннее время и на периодическое проявление приступов. Симптомы индивидуальны, в зависимости от картины заболевания можно выделить несколько форм его течения.
Псевдоподагрическая форма
Такая форма диагностируется у 25% пациентов, чаще у мужчин. Она характеризуется периодическими приступами псевдоподагры, которые могут затрагивать один сустав или распространяться на несколько сочленений. Характерно также, что болезнь может проявиться на внешне здоровом суставе. В таком случае необходимо провести дополнительную диагностику для определения пирофосфата кальция в суставной жидкости.
Псевдоревматоидная форма
Пирофосфатная артропатия протекает в такой форме не более, чем у 5% пациентов. Болезнь напоминает ревматоидный артрит и вызывает утреннюю скованность в суставах. Она редко ограничивается одним суставом, чаще распространяется на соседние мелкие и крупные сочленения. Одно из распространенных осложнений — это остеолиз костей кистей и суставов.
Псевдоартрозная форма
Такая форма болезни проявляется у половины пациентов, чаще от нее страдают женщины. Ее течение классическое, с чередованием периодов ремиссии и обострения. По течению, заболевание напоминает хронический артрит. Вначале оно характеризуется утренней скованностью в суставах, затем может вызывать острые боли и деформацию суставных поверхностей костей. Патологию необходимо дифференцировать от артроза — многие признаки, в том числе рентгенографические, у них схожи.
Деструктивная форма
Деструктивная форма псевдоподагры — наиболее тяжелая ее разновидность. Она протекает с воспалением и увеличением суставов, появлением выпота. В суставной полости могут появляться примеси крови. В дальнейшем, болезнь распространяется на крупные и мелкие сочленения и протекает в форме полиартрита. Пациентов беспокоят следующие признаки:
- выраженные болезненные ощущения, которые могут усиливаться в утреннее время;
- воспаление и отечность суставов;
- постепенная деформация костей с потерей функции сустава;
- разрушение костной ткани.
Такая форме встречается не более, чем у 20% больных. Среди них чаще встречаются женщины пожилого возраста.
Латентное течение
По данным статистики, такая форма проявляется у 20% больных. Однако число может значительно отличаться от заявленного, поскольку пациенты не обращаются за медицинской помощью. Болезнь протекает без выраженных клинических признаков, а единственный ее симптом — это явление кальцификации на рентгенографии.
СПРАВКА! Менее тяжелые формы пирофосфатной артропатии чаще развиваются у взрослых пациентов. Генерализованное течение связано с генетическими аномалиями и начинает проявляться уже в детском возрасте.
Что такое пирофосфатная артропатия симптомы, диагностика, лечение
Пирофосфатная артропатия – это заболевание суставов, которое возникает в том случае, когда в них откладывается пирофосфат кальция дигидрата. Чаще всего такая проблема встречается у людей старше 45 лет. Существует три вида пирофосфатной артропатии:
Пирофосфатная артропатия
- Первичная. Возникает как самостоятельное заболевание.
- Вторичная. Это заболевание возникает в качестве осложнения других болезней и травм.
- Генетическая. Это заболевание передается по наследству в основном по мужской линии.
Симптомы заболевания
Заболевание может протекать бессимптомно, особенно в пожилом возрасте и проявляться только на рентгеновских снимках. В случаях, когда болезнь проявляет себя, наблюдаются такие симптомы, как:
- Появляется резкая, постоянная и сильная боль в коленном суставе ( в редких случаях в любом другом), которая сопровождается отечностью, покраснением. Болеть могут оба колена сразу.
- Длительность приступа может составлять несколько недель и сопровождаться повышением температуры, ознобом.
- Постепенно состояние ухудшается, поражаются другие суставы.
- Суставы разрушаются незаметно для пациента, так как боль в период приступа достаточно интенсивная.
Лечение
Лечение обычно назначается комплексное:
- медикаментозное;
- физиотерапия;
- ЛФК.
Пациенту рекомендуется соблюдать покой, врач назначает холодные компрессы для снятия отека, линю суставную жидкость удаляют. Для снятия воспаления назначаются нестероидные противовоспалительные препараты, например диклофенак.
Если заболевание проходит тяжело и сопровождается сильной болью, пациенту назначают постоянное применение обезболивающих препаратов. Ацеклофинак – одно из самых эффективных и безопасных в этом случае средств.
После того, как приступ проходит, пациенту назначают физиолечение. Также рекомендуется употреблять витамины, заниматься лечебной физкультурой, но пораженные суставы сильно нагружаться нельзя, так как они подвержены разрушению.
Как питаться при пирофосфатной артропатии
Правильно подобранное питание играет важную роль в профилактике и лечении любых заболевания, особенно связанных с суставами. Злоупотребление жирной едой приводит к лишнему весу и увеличению нагрузки на пораженные суставы, провоцируя их разрушение.
При пирофосфатной артропатии питаться нужно дробно, не менее 5 раз в день, маленькими порциями. Еда должна быть полезной и низкокалорийной. Необходимо ограничить потребление соли, вся пища должна казаться немного недосоленной.
Разрешенные продукты:
- постное мясо, рыба, субпродукты;
- сезонные овощи и фрукты;
- крупы и макароны;
- молочные и кисломолочные продукты;
- орехи, ягоды, сухофрукты.
Запрещенные продукты:
- блюда быстрого приготовления, полуфабрикаты;
- соленья;
- копченые и острые продукты;
- жареное, жирное;
- сладкое.
Всю еду рекомендуется варить, запекать или готовить на пару.
Народные методы лечения
Облегчить боль при пирофосфатной артропатии помогут рецепты народной медицины.
- Мазь. 1 ч.л. скипидара, куриный желток, 1 ст.л. яблочного уксуса необходимо смешать и втирать в больной сустав дважды в день.
- Отвар брусники. В стакан воды добавить 1 ст.л. брусничного листа. Готовить отвар необходимо на медленном огне в течение 15 минут после закипания воды, затем его необходимо процедить и остудить. Принимают отвар брусники 5 раз в день по 1 стакану в сутки.
- Прополис. Хорошим противовоспалительным действием обладает прополис, из него необходимо делать примочки. Для этого чистую ткань кладут в улей на зиму, весной ее вынимают и используют в качестве примочек.
Профилактические мероприятия и прогнозирование
Своевременное обращение на консультацию к специалисту, определение пирофосфатной артропатии и правильная схема терапии дает благоприятный для жизни больного прогноз. Дальнейшее прогрессирование патологического процесса останавливается, приступы исчезают.
Практически у 30% пациентов наблюдается значительное улучшение общего состояния. Хирургические манипуляции требуются 10% больных.
Специфических мер по предотвращению образования болезни не существует. Основные принципы профилактического воздействия направлены на предостережение образования вторичных приступов и перехода в острую фазу:
- Предотвращение излишних нагрузок на проблемную зону;
- Обязательное использование обуви с ортопедическим направлением – при повреждении суставов нижних конечностей;
- Регулярные сеансы массажа в точках патологического процесса;
- Контролирование массы тела и снижение ее по мере необходимости.
Врачи рекомендуют (всему населению) внимательно относится к состоянию здоровья – при первичных признаках аномального отклонения незамедлительно обращаться в участковую поликлинику. Советы касаются людей, перешагнувших 40-летний рубеж.
Пирофосфатная артропатия относится к серьезным поражениям суставов, лечение которой позволяет остановить развитие дальнейшего прогрессирования болезни.
Лечение
Лечения, направленного непосредственно на устранение данного заболевания, нет, так как механизм его развития и причины точно не выявлены. Лечение пирофосфатной артропатии проводится комплексное, схожее с тем, что применяется при прочих заболеваниях суставов, сопровождающихся воспалительным и дегенеративным процессами. В момент приступа осуществляется лечение, сходное с тем, что показано при подагре. Клинические рекомендации относительно пирофосфатной артропатии во многом пересекаются разработанными для иных заболеваний.
В момент острого воспалительного процесса больным показан приём нестероидных противовоспалительных препаратов, наибольшую эффективность из которых показывают:
- Ибупрофен.
- Диклофенак.
- Бутадион.
- Индоцид.
Стойкое облегчение симптоматики отмечается на 3-4-й день приёма противовоспалительных средств. Тогда же устраняется и повышенная температура. Отзывы больных об этом лечении в большинстве своём положительные.
Если состояние больного тяжёлое и препараты не оказывают необходимого действия, показана госпитализация и проведение курса терапии, при которой в поражённый сустав вводятся следующие глюкокортикостероиды:
- флостерон;
- гидрокортизон;
- дипроспан;
- кеналог.
Такие действия позволяют остановить прогрессирование воспаления и снять боль. При особенно сильном болевом синдроме, который нарушает сон, разрешается приём стандартных обезболивающих препаратов.
Массаж суставов
При хронической форме заболевания лечение очень схоже с тем, что проводится у больных артрозом. При терапии осуществляется следующее:
- снижение нагрузки на поражённое место – по возможности проводится его фиксация. При поражении суставов ног запрещается носить тяжести и длительное время оставаться в стоячем положении;
- введение препаратов для активации метаболизма – для этого назначаются экстракт алоэ, витамины группы В, румалон и АТФ;
- массаж;
- радоновые ванны;
- сероводородные ванны;
- физиотерапия, направленная на улучшение кровообращения;
- лечебная физкультура.
После устранения острых проявлений пирофосфатной артропатии для предупреждения прогрессирования заболевания и повторных его обострений показано регулярное пребывание в санатории, занимающемся лечением суставных заболеваний. Соблюдая клинические рекомендации, там будут проводить поддерживающею терапию.
Когда на фоне болезни отмечается тяжёлая деформация суставов с нарушением их работы, показано хирургическое лечение. Основной метод – эндопротезирование.
Немедикаментозное лечение при появлении псевдоподагры заключается в следующем:
- нормализация веса для снижения нагрузки на суставы и улучшения обменных процессов в организме;
- предупреждение переохлаждения суставов;
- применение специальных ортезов для поддержки и фиксации суставов.
В большинстве случаев своевременное лечение позволяет остановить прогрессирование заболевания. Рассасывания же кристаллов не наблюдается, из-за чего выздоровление невозможно.