Диагностика плексита
Неврологи «Киев Клиник» для подтверждения диагноза проводят опрос и осмотр пациента, а также назначают дополнительные инструментальные исследования, чтобы исключить другие болезни. Так, плечевой плексит схож с некоторыми патологиями плечевого сустава, а пояснично-крестцовый — с радикулитом, псоитом и т.д. Как правило, специалисты назначают рентгенографию, компьютерную томографию, электронейромиографию и/или ультразвуковое исследование.
Терапевтическая тактика прямо зависит от причин, которые вызвали плечевой или иной плексит. Так, если заболевание сплетения нервов вызвано бактериями или вирусами, то назначаются соответствующие медикаменты. Если болезнь вызвали травмы или опухоли, то зачастую проводят операции, нацеленные на восстановление повреждений или удаление новообразований и т.д.
К основным методам лечения относится прием медикаментов, в том числе обезболивающих, противовоспалительных, противоотечных, трофических средств, хондропротекторов, витаминов и т.д.
Какой врач лечит
При болезни “Поражения плечевого сплетения” рекомендуется обратиться к неврологу или нейрохирургу.
- Невролог: специализируется на диагностике и лечении нервной системы, включая поражения сплетений.
- Нейрохирург: специализируется на хирургическом лечении нервной системы, включая проведение операций на плечевом сплетении.
Если у вас есть подозрение на болезнь “Поражения плечевого сплетения”, рекомендуется незамедлительно обратиться к одному из указанных специалистов для совета, диагностики и назначения оптимального лечения.
- Невролог –
Профессия невролога – это область медицины, которая занимается диагностикой, лечением и профилактикой заболеваний нервной системы. Неврологи исследуют различные аспекты функционирования нервной системы, такие как проведение нервных импульсов, регуляция мышечного тонуса и координация движений.
Неврологи специализируются на лечении таких заболеваний, как инсульт, рассеянный склероз, эпилепсия, болезнь Паркинсона, травмы спинного мозга и другие. В их обязанности входит назначение медикаментозного лечения, проведение физиотерапии и лечебной гимнастики, а также контроль за процессом реабилитации пациентов. - Травматолог –
Профессия травматолога относится к медицинской сфере и включает в себя диагностику, лечение и профилактику различных травм и заболеваний опорно-двигательного аппарата. Специалисты этой области используют различные методы лечения, в том числе хирургические вмешательства и медикаментозную терапию. Кроме того, травматологи занимаются научной деятельностью, участвуют в разработке новых методов лечения и обучают молодые кадры. - Невролог –
Профессия невролога – это область медицины, которая занимается диагностикой, лечением и профилактикой заболеваний нервной системы. Неврологи исследуют различные аспекты функционирования нервной системы, такие как проведение нервных импульсов, регуляция мышечного тонуса и координация движений.
Неврологи специализируются на лечении таких заболеваний, как инсульт, рассеянный склероз, эпилепсия, болезнь Паркинсона, травмы спинного мозга и другие. В их обязанности входит назначение медикаментозного лечения, проведение физиотерапии и лечебной гимнастики, а также контроль за процессом реабилитации пациентов. - Нейрохирург –
Профессия нейрохирурга относится к одной из самых ответственных и сложных в области медицины. Специалисты данной области занимаются диагностикой и хирургическим лечением различных патологий центральной и периферической нервных систем.
Симптомы и признаки плексопатии
Плечевая плексопатия по МКБ-10 классифицируется еще на несколько видов в зависимости от локализации поражения нервных сплетений. По этому критерию выделяются наиболее распространенные виды заболевания:
- плечевая плексопатия (G54.0). Из всех видов встречается чаще остальных, в основном возникает после травмы;
- плексопатия Дюшена Эрба (G54.1). Развивается при поражении корешков C5 и C6, проявляется в параличе подостной, двуглавой плечевой и дельтовидной мышц плеча;
- крестцовая плексопатия и поясничная плексопатия (G1). В большинстве случаев развивается на фоне дегенеративных процессов в межпозвоночных дисках при протрузиях или грыжах;
- шейная плексопатия (G2). Поражение нервных сплетений на уровне C2-C3, которые отвечают за мышцы надплечий и задней поверхности шеи, частично лица и волосистой части головы.
Плексопатия плечевого сплетения по МКБ 10 идет самой первой, поскольку и встречается чаще остальных. Это объясняется расположением нервного узла – он находится в таком месте, что постоянно подвергается высокому риску травмы. Именно поэтому посттравматическая плечевая плексопатия диагностируется у большинства пациентов, обратившихся с характерными жалобами.
Плексопатия протекает в 2 стадии:
- невралгическая. Предполагает появление спонтанных болей, усиливающихся при сдавливании пораженного сплетения, в частности, при различных движениях;
- паралитическая. На этом этапе возникают парезы и параличи. Они затрагивают только те мышцы, которые иннервируются пораженными нервными сплетениями.
На второй стадии также ухудшаются рефлексы, нарушается тактильная чувствительность, появляется отечность и вазомоторные расстройства. Посттравматическая плечевая плексопатия чаще всего вызывает боль в над- и подключичной области, которая иррадиирует в руку. По мере течения болезни возникает отечность кисти, бледность и цианоз рук, потливость ладоней.
Причины плексопатии
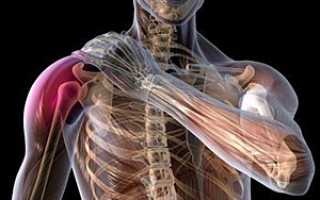
Нарушения в плечевом сплетении возникают вследствие травматического механического воздействия на его верхний ствол, который образуют 5 и 6 шейные спинномозговые корешки. Во взрослом возрасте плексопатия встречается сравнительно редко. Она может быть вызвана травмами ствола при:
- ударах и падениях;
- резком вытяжении руки;
- глубоких проникающих ранах.
Особенно распространены параличи акушерской практики, возникающие из-за повреждений плечевого сплетения у младенцев в процессе родов. Разрывы нервных тканей происходят в результате сильного растяжения сплетения. Плексопатия Эрба возникает после акушерских манипуляций:
- поворот ребенка за одну из ног;
- высвобождении плеча;
- извлечение за руку;
- извлечение за тазовый конец.
Такие манипуляции необходимы в случаях, когда плод оказался в тазовом предлежании, при затяжных родах, слабых схватках и потугах. По статистике, повреждения нервного узла новорожденных наблюдаются при крупноплодии или узком тазе у роженицы.
У некоторых детей наряду с плексопатией развивается кривошея, вследствие разрыва ключично-сосцевидного мускула или добавочного нерва. Выполнение родовспоможения может привести к полному разрыву верхнего ствола, или его участка, к травмам мускулов и фасций, кровоизлияниям.
В поврежденном участке развивается воспаление и отек, которые спустя определенное время сходят. Последующий фиброз тканей (рубцевание) сдавливает нервные волокна и кровеносные сосуды, провоцируя дисфункцию участка.
Плечевая плексопатия — симптомы
Первое, на что стоит обратить внимание — периодические боли в руке. Причем характер боли волнообразный.
Боль усиливается, если пациент пытается повернуть или наклонить голову или пошевелить рукой. Болевые ощущения не постоянны. Могут полностью исчезать на несколько дней. Периодически возникают неприятные ощущения в области шеи и затылка. Через некоторое время пациент замечает, что ему трудно держать голову (начинается ослабление мышц шеи). Еще одним из побочных симптомов могут являться приступы икоты в следствие раздражения диафрагмального нерва, который располагается рядом с плечевым сплетением.
Методы диагностики
Рассмотрев, что такое плечевая плексопатия, важно понять методы, применяемые в медицине для выявления этого недуга. Поскольку клиническая картина заболевания нередко схожа с проявлениями других болезней, требуется комплекс методов, определяющих нарушения в конкретных нервных соединениях:
- с помощью анализа крови можно выявить наличие вирусных инфекций, провоцирующих данное заболевание,
- анализ спинномозговой жидкости позволит отличить вирусную природу недуга от бактериальной,
- при травмах обязательно показано исследование при помощи рентгена,
- также врач может направить на исследования МРТ, КТ, УЗИ,
- для исследования состояния мышечной ткани нередко назначают электронейромиографическое исследование.
Все эти методы позволяют быстро и максимально точно определить диагноз, не спутав недуг со схожими болезнями. Это позволяет незамедлительно начать восстановительную терапию.
Симптоматика
Главный клинический признак патологии – это выраженная болезненность, различного характера. Дискомфортные ощущения располагаются в ключичной, плечевой области, могут захватывать всю руку. Увеличение боли регистрируется в ночные часы, при непроизвольных движениях больной конечностью.
В процессе развития заболевания к синдрому присоединяется выраженная мышечная слабость.
Патология Дежерин-Клюмпке характеризуется слабостью мышц в дистальных отделах руки. Больной не способен длительное время удерживать в ней предметы или выполнять простейшие действия: застегивание, расстегивание пуговиц, открытие дверей ключами и пр. Если возникло повреждение симптоматических волокон, то к симптоматике присоединяется птоз, энофтальм, расширение зрачка.
Патологический процесс может сопровождаться трофическими расстройствами, как результат нарушения функциональности периферических вегетативных нервов:
- изменение оттенка цвета верхней конечности на пастозные или мраморные тона;
- увеличение функциональности потовых желез с выделением обильного секрета;
- сухость и истонченность кожного покрова;
- повышение ломкости ногтевых пластин.
Отмечается легкая травматизация дермы при минимальном воздействии, возникшие раневые поверхности продолжительное время не заживают. Двусторонняя форма поражения присуща инфекционному, дисметаболическому, токсическому типу плексита плечевого сустава.
Ключевые моменты
Плексопатии обычно связаны со сдавлением или травмой.
Плексопатию следует заподозрить, если характер боли или периферического неврологического дефицита не соответствует зоне иннервации корешка или периферического нерва.
Если у пациента имеется сильная боль в надключичной области с последующим развитием мышечной слабости и снижением рефлексов, которое развивается в течение нескольких дней, а разрешается в течение нескольких месяцев.
В большинстве случаев показано проведение электромиографии и МРТ или КТ.
Лечение должно быть направлено на устранение причины.
Причины
Люмбо-сакральная плексопатия чаще всего развивается из-за:
- сдавления гематомами, опухолевым образованием, поражающими органы брюшной полости или таза (наиболее частая причина нетравматического характера);
- травмирования – прямого огнестрельного ранения, сдавления костными осколками при переломе позвоночника или таза, при хирургическом вмешательстве;
- гинекологического заболевания (миоматозных узлов, воспаления придатков матки или околоматочной клетчатки);
- беременности и/или сложных родов (когда сплетение передавливается головкой плода);
- инфекций, обменных нарушений, интоксикаций (относительно редко) и пр.
Диагностика плексита
Установить предварительный диагноз «плексит» позволяют данные анамнеза и неврологического осмотра. Определение мышечных групп с пониженной мышечной силой, зон гипестезии, выпавших рефлексов дает основание для диагностики уровня поражения периферической нервной системы. Уточнить топику поражения неврологу помогают электронейрография и электромиография . В отдельных случаях могут потребоваться: консультация травматолога , ортопеда , уролога , гинеколога, онколога ; рентгенография плечевого сустава , рентгенография позвоночника , рентгенография тазобедренного сустава , КТ сустава , КТ позвоночника ; УЗИ органов малого таза.
Дифференцировать плексит необходимо от сирингомиелии , полиомиелита , радикулита , неврита , радикулопатии при заболеваниях позвоночника (остеохондрозе , грыже межпозвонкового диска, спондилоартрозе), полиневропатии , патологии суставов (артроз , артрит , повреждение связок и т. п.). В зависимости от локализации плексит дифференцируют от невропатии бедренного нерва , малоберцовой невропатии , невропатии седалищного нерва , локтевой и лучевой невропатии .
Симптомы плексита плечевого сустава
Изначально плексит плечевого сустава проявляется сильной болезненностью в пораженной области. Боль передается от центра сплетения в периферические зоны. Она возникает спонтанно, ее характер – простреливающий, режущий. Иногда беспокоят настолько сильные боли, что человек не может найти себе места. Может также отмечаться ломота в пораженной конечности. При силовых нагрузках боль усиливается. Также она становится сильнее, когда больной пытается повернуть, приподнять руку или согнуть ее в суставах.
Для такого состояния характерна ослабленность мышц. Если болезнь прогрессирует, у человека появляются трудности с широкой моторикой (при поднятиях тяжести), а также с мелкой моторикой. Может развиваться частичный или полный паралич конечности.
Когда болезнь прогрессирует, отмечаются трофические проявления:
- В пораженной зоне кожа обесцвечивается.
- Эпидермис обесцвечивается, появляется сосудистая сетка на поверхности кожи, снижается ее эластичность.
- Усиливается потоотделение либо пот отсутствует полностью.
- Ломкость ногтей или затвердевание ногтевых пластин.
- Так как кожа теряет эластичность, то травмируется очень легко, а заживают травмы долго.
Симптомы заболевания во многом зависят от причины, спровоцировавшей болезнь, а также от стадии заболевания.
На неврологической стадии беспокоит спонтанно возникающая боль, вялость или напряжение мышц в местах поражения.
На паралитической стадии развиваются парезы и параличи в той области, которая иннервируется ветвями пораженного сплетения.
Симптомы солярита
При солярите повреждаются нервные окончания в солнечном сплетении. Основным признаком этой патологии является болевой синдром. Солярит, возникающий вследствие травм и инфекционных болезней, вызывает боли в области живота. Болевые ощущения появляются между пупком и отростком мечевидного типа. Они схваткообразные и не связаны с приемом пищи.
При солярите проявляются и другие симптомы, которые зависят от типа болезни.
- Если превалирует раздражение, отмечаются спазмы в кишечнике, вздутие живота, тахикардия, запоры, повышение давления.
- Если превалирует воспаление, отмечается боль, рвота, тошнота, диарея, понижение давления, снижается количество мочи.
Лечение
К сожалению, не во всех случаях удается добиться полного выздоровления, что определяется быстротой обращения за помощью, тяжестью патологии, причинным фактором плексита, возрастом пациента. Но во всех случаях врачами делается все возможное, чтобы лечение было успешным.
Поэтому используется комплекс лечебных методов, состоящий из следующих направлений:
- медикаменты;
- физиотерапия и массаж;
- ЛФК;
- хирургическое вмешательство по показаниям.
Медикаментозное направление представлено обезболивающими, нестероидными противовоспалительными средствами, антибиотиками (при инфекционной природе плексита), поливитаминами, а также препаратами, которые восстанавливают трофику мягких тканей, в том числе нервного волокна.
Физиотерапию и массаж можно начинать, когда у пациента будет полностью купирован болевой синдром. Назначаются грязевые и парафиновые аппликации, электрофорез, лазер, ультразвук, импульсные токи и магнитное поле.
Упражнения лечебной гимнастики направлены на разработку мышц плечевого пояса и руки на стороне поражения. Они вырабатывают гибкость в суставах верхней конечности, тренируют мышечную силу, нормализуют кровообращение.
Массаж при плекситах проводится при отсутствии болевого синдрома
Если причина плексопатии – это травма, опухоль или костная аномалия, то пациенту проводится операция по коррекции патологического состояния. Следующими этапами лечения станут назначение медикаментов, физиотерапия и ЛФК.
Несмотря на комплексную терапию, шейно-плечевая плексопатия может рецидивировать. Поэтому пациент должен еще очень длительное время выполнять врачебные рекомендации, заниматься гимнастикой, ходить на массаж, повышать уровень иммунитета закаливанием, витаминами, полноценным питанием.
Симптомы поражений неровных сплетений
Проявления заболеваний плексуса включают в себя боль в конечности и двигательный или чувствительный дефицит, не соответствующий зоне иннервации отдельного нервного корешка или периферического нерва.
При остром плечевом плексите наблюдаются выраженная боль в надключичной области, мышечная слабость и сниженные рефлексы с небольшими нарушениями чувствительности в зоне иннервации плечевого сплетения. Обычно слабость и снижение рефлексов появляются после уменьшения боли. Выраженная слабость развивается в течение 3–10 дней, потом она уменьшается в течение нескольких месяцев. Чаще поражаются мышцы, иннервируемые верхним стволом плечевого сплетения, такие как передняя зубчатая (оттягивает вперед лопатку) и другие, а также мышцы, иннервируемые передним межкостным нервом предплечья (пациенты не могут сложить кольцо в виде буквы ο I и II пальцами кисти).
Симптомы
Поражение плечевого сплетения нервов может быть односторонним – слева или справа, а также двусторонним. Последний вариант считается наиболее проблематичным, так как не только распространяется на более масштабный участок, но и потому что полностью лишает человека возможности осуществлять привычные действия.
Симптоматика протекает в фазы:
- Невралгическая – когда в руке ощущается болезненность различной интенсивности. Часто усиление болезненности сопровождает физическую нагрузку с амплитудными движениями, попыткой отведения руки назад.
- Паралитическая – вторая фаза, знаменующая процессы, связанные с нарушениями иннервации мышц, поверхности кожи. Человек может утратить чувствительность верхней конечности вплоть до полного обездвиживания.
Боль может локализоваться в надключичной области или же в подмышечной впадине. Учитывая, что в сплетение включены нервы шейного отдела, может ощущаться онемение задней поверхности шеи и затылочной области.
В случае, когда причиной нарушения подвижности становятся патологии иммунного характера, приступы болезненности могут протекать волнообразно. При этом после ослабления болевого симптома, пациент ощущает слабость в мышцах плеча, проблемы с чувствительностью. При этом он прекрасно может двигать рукой в локтевом и лучезапястном суставах.
Помимо опроса и изучения анамнеза используется электронейромиография, как самый результативный в данной ситуации метод, позволяющий оценить состояние всех нервов в пораженном пучке. Также проводят КТ, МРТ и УЗИ области, чтобы исключить другие факторы со стороны костно-мышечного аппарата, которые могли бы спровоцировать нарушение функционирования плеча.
Плексит может проявляться в следующих вариантах:
- Параличе дельтовидной мышцы, когда пациент не может отводить руку в стороны. Синонимом является название «синдром Эрба»;
- Паралич надостной и подостной мышц. Если попросить человека выпрямить спину и развернуть плечи, он не сможет осуществить поворот плеча.
- Парализация двуглавой мышцы плеча. Здесь предплечье теряет подвижность даже в локтевом суставе.
Если патологический процесс затронул все нервы плечевого сплетения, то конечность может полностью утратить чувствительность и способность к движению.
Классификация
Плексопатия плечевого сплетения подразделяется на разные типы в зависимости от разных характеристик.
С учетом локализации пораженного нервного сплетения выделяют такие формы болезни:
- Шейный плексит – при такой патологии больного беспокоят болевые ощущения в затылке. Если болезнь развивается, на ее поздних стадиях возможен парез или паралич шейных мышц. Из-за раздражения диафрагмального нерва может развиваться икота.
- Плечевой – беспокоят болевые ощущения в области ключицы. Боль отдает в руку, при этом отмечается нарушение чувствительности кожи. Мышечная сила руки и плечевого пояса уменьшается, также снижаются рефлексы. Рука на пораженной стороне синеет, часто потеют ладони.
- Пояснично-крестцовый – при такой форме заболевания все перечисленные симптомы развиваются в нижних конечностях. Со временем наблюдается парез и паралич отдельных групп мышц, трофические нарушения.
По распространенности процесса различают:
- Тотальный – поражается все сплетение, в том числе ветви и узлы.
- Частичные – поражаются отдельные стволы или ветви.
Также различают:
- Одностороннее поражение (правостороннее или левостороннее).
- Двухстороннее поражение.
Выделяют и несколько видов плексита в зависимости от факторов, провоцирующих заболевание:
- Травматический – проявляется вследствие повреждений, полученных при растяжении связок, переломах, вывихах. Также к этому типу относят плексит, проявляющийся у новорожденного вследствие сложного прохождения сквозь родовые пути при патологических родах. Такой тип болезни может развиваться и после влияния провоцирующих профессиональных факторов.
- Инфекционный – развивается вследствие воздействия на нервное волокно инфекций – герпеса, гриппа, туберкулеза, цитомегаловирусов.
- Токсический – следствие отравления некачественным алкоголем, тяжелыми металлами, солями ртути.
- Инфекционно-аллергический – является реакцией на вакцинацию.
- Дисметаболический – развивается при эндокринных нарушениях (сахарном диабете, подагре, болезнях щитовидной железы).
- Компрессионно-ишемический – следствие сдавливания нервно-сосудистого пучка, когда плечо длительное время пребывает в нефизиологическом положении. Это возможно при неправильной иммобилизации руки после травмы, в состоянии наркоза после операции и т. п. Кроме того, нервы может сдавливать опухоль сустава и околосуставной области, гематома, увеличенные лимфоузлы. Эта разновидность плексита может развиваться и у людей с неправильной осанкой.
Общие сведения
Плексит – это патологическое состояние ветвей нервного сплетения, имеющее неспецифический воспалительный характер. Болезнь может поражать разные нервные сплетения, в зависимости от чего диагностируется плексит шейного, плечевого, пояснично-крестцового сплетений. Кроме того, к плекситам относят солярит – поражение солнечного сплетения. Код по МБК-10 — G54 (поражения нервных корешков и сплетений G54).
Чаще развивается односторонне поражение, двустороннее встречается реже. Двустороннюю форму лечить сложнее, так как требуется более длительная реабилитация и больной чувствует себя хуже, страдая от слабости и сильной боли. Заболевание чаще всего поражает людей трудоспособного возраста – от 20 до 60 лет. Нередко эту болезнь путают с невралгией. Однако основная разница в том, что при плексите воспаляется непосредственно нервное сплетение и его части, а при невралгии – окружающие нерв ткани.
Как правило, плечевая плексопатия – это вторичная или сопутствующая патология. Как именно проявляется заболевание, почему оно развивается и как его лечить, речь пойдет в этой статье.