Патология в пищеварительном тракте. Анализ рентгенограмм с патологией
Положительно решив вопрос о локализации патологических изменений, например, в стенке желудка, тем самым исключают все другие заболевания, которым данная топография не свойственна, и приступают к определению на основании рентгенологических симптомов характера общепатологического процесса (повреждение, порок развития, воспаление, изъязвление, опухоль и т. п.).
Конкретные сведения по этим вопросам приведены в специальных главах применительно к ведущим рентгенологическим синдромам при заболеваниях и повреждениях пищевода, желудка и кишечника. Здесь же уместно остановиться лишь на общих принципах разделительной диагностики с учетом локализации патологических изменений.
Определив наиболее вероятный общепатологический процесс, приступают к разграничению групп заболеваний и отдельных заболеваний, имеющих одинаковый общепатологический характер. Ниже приводятся примерные схемы дифференциально-диагностического анализа ряда общепатологических процессов пищеварительного тракта, в основу которых положены основные принципы разработанной Л. Д. Линденбратеном и Л. Б. Наумовым (1972) системы разделительной диагностики заболеваний легких.
Необходимо иметь в виду, что аномалии пищеварительного тракта часто сочетаются с аномалиями и пороками развития других органов и систем. В ряде случаев это может существенно облегчить их дифференциальную диагностику.
Анализируя рентгеносемиотику воспалительно-деструктивного общепатологического процесса, учитывают, что воспалительные изменения слизистой оболочки могут ограничиваться одним органом или только его частью (эзофагит, гастрит, дуоденит и т. п.), иметь диффузный характер (гастродуоденит, энтероколит и т. п.), а также сочетаться с одиночными или множественными изъязвлениями. При разграничении рубцовых и опухолевых поражений обычно придерживаются следующей последовательности анализа имеющихся данных.
С большими трудностями сопряжена дифференциальная диагностика поражений пищеварительного тракта при системных заболеваниях. Анализ рентгенологических данных осуществляют с учетом результатов клинического и лабораторного обследования больного, придерживаясь следующей последовательности.
Таким образом, выявление патологического образования влечет за собой поэтапный отличительный анализ данных о больном. Каждый последующий этап рассуждений должен вытекать из предыдущего и заканчиваться установлением конкретного диагноза, а такж определением фазы, осложнений или исхода болезни. Желательн идти по пути разделительной диагностики, вначале установив общий патологический характер процесса и лишь после этого — конкретно заболевание.
Однако при наличии ведущего рентгенологического синдром (особой приметы, по Л. Д. Линденбратену и Л. Б. Наумову, 1972) можно избрать один из укороченных путей диагностики, минуя определение общепатологического характера процесса. Таких путей два: распознавание болезни по особой примете, свойственной небольшому числу поражений, и путем перебора (исключения) самых частых болезней, при которых этот ведущий синдром может встречаться.
После исключения самых частых причин данного синдрома переходят к рассмотрению более редких патологических процессов. Остановившись на наиболее вероятном диагнозе, рентгенолог должен затем оценить остальные признаки, чтобы утвердиться в своем мнении и избежать ошибки. Необходимо учесть все особенности, характерные для течения патологического процесса у данного больного, а также определить характер и степень обусловленных ими функциональных нарушений.
Результаты исследования излагают в протоколе, заканчивающемся диагностическим заключением рентгенолога. Описание рентгенологической картины должно быть четким, ясным, немногословным, однако достаточно полно отражающим функциональную, морфологическую и динамическую характеристики обнаруженного патологического процесса. Не следует давать оценку результатов лишь отдельных методик или приемов, применявшихся при одном и том же рентгенологическом исследовании, с формальным описанием теневой картины.
Протокол должен отражать результаты всего рентгенологического исследования и обязательно содержать диагностическое истолкование выявленных признаков заболевания. Все теневые симптомы и синдромы, определяемые при рентгенологическом исследовании, следует трансформировать в эквивалентные им патологоанатомические и патофизиологические определения, понятные лечащему зрачу.
Подготовка к бариевой рентгенографии
При подготовке к процедуре рентгеноскопии пациент обязан выполнять следующие действия:
- За несколько дней до начала процедуры должен начать соблюдать специальную диету, которая исключает продукты, содержащие муку, молоко, выпечку и сладкое. Также должна быть исключена сладкая и газированная вода.
- Не принимать в пищу фрукты, овощи, фасоль, бобовые, орехи. Эти продукты провоцируют газообразование и затрудняют процесс рентгеноскопии и негативно сказываются на идентификации заболевания и пассаже бария по кишечнику.
- За день до проведения рентгеноскопии, пациент должен начать прём препаратов, освобождающие кишечник. Одним из таких препаратов является Фортранс. Это один из немногих препаратов, позволяющий комплексно очистить тонкий и толстый кишечник. Принимается он перорально, предварительно растворив пакет с порошковой смесью в небольшом количестве воды. Курс приёма составляет 4 пакета. Их необходимо принять в течение одного часа. Тогда достигается максимальный эффект от препарата.
- В день проведения процедуры нельзя позволять пациенту принимать пищу. Рентгеноскопия назначается, в большинстве случаев, на раннее утро.
Что позволяет обнаружить исследование?
Наличие свободного газа при прободении полого органа и свободной жидкости
Нарушение целостности полого органа и является причиной наличия свободного газа. У здорового человека такое явление не встречается. Причиной часто становится язвенное поражение.
Прободение может появиться в любом полом органе, но наиболее часто оно встречается в желудке, 12-перстной кишке и кишечнике.
Основные причины прободения:
- разрушение стенок воспалительным процессом, некрозом или новообразованием (чаще всего – перфоративные язвы желудка и 12-перстной кишки);
- механическое нарушение стенок из-за огнестрельной или ножевой раны;
- нарушение целостности во время лечебной манипуляции (выскабливание матки, биопсия во время гастроскопии);
- разрыв стенки из-за нарастающего натяжения (когда скапливаются каловые массы, например).
Самый яркий симптом при прободении – боль. Кроме этого:
- рвота при развитии функциональной кишечной непроходимости;
- вздутие живота;
- сильная болезненность в момент перфорации язвы 12-перстной кишки или желудка, возникающая в эпигастральной области и правом подреберье и др.
К скоплению жидкости могут привести злокачественные опухоли: рак желудка, кишечника, поджелудочной железы. Иногда причиной становятся такие патологии, как панкреатит (воспаление в поджелудочной железе), перитонит (воспаление брюшины)
Именно поэтому важно вовремя обратить внимание на тревожные симптомы и пройти обследование
Перитонит может быть проявлением острого живота, явления, которое характеризуется сильными болями и патологическим напряжением брюшной стенки. Острый живот наблюдается при таких патологиях ЖКТ, как прободная язва желудка, аппендицит и другие. При таком состоянии требуются госпитализация и хирургическое вмешательство!
Кишечная непроходимость
При кишечной непроходимости пища не может пройти через кишечный тракт из-за механических преград или нарушений в работе кишечника.
Основные симптомы:
- вздутие живота;
- запор;
- распирающие боли в животе;
- тошнота.
Исследование на кишечную непроходимость проводится, если вас беспокоят вздутие живота, запоры и другие симптомы. Благодаря исследованию подтверждается или опровергается диагноз.
Непроходимость может быть следствием появления полипов, опухолей, нарушения моторики кишечника.
Раннее выявление признаков кишечной непроходимости позволяет вовремя начать лечение!
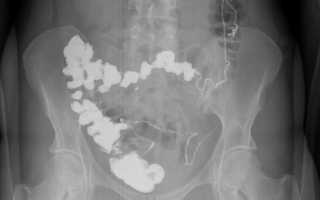
С помощью исследования кишечника специалист может обнаружить жидкости и газы, которые образуют «чаши» и «арки». На рентгенологическом снимке так называемые «чаши Клойбера» выглядят как газовые пузыри полукруглой формы. Картина чаши формируется, когда петля кишки содержит больше жидкости и небольшое количество газа, арки – наоборот. Чаша может трансформироваться в арку, а арка в чашу.
При кишечной непроходимости появляется сразу несколько чаш Клойбера, которые располагаются в центре брюшной полости, в районе петель тонкой кишки. На рентгенограмме это выглядит как вздутые участки кишки, заполненные жидкостью и газом.
Исследование пациента в вертикальном положении дает более четкую картинку, чем при боковом.
Также врач-рентгенолог может обнаружить инвагинацию кишечника – вид кишечной непроходимости, когда один участок кишки внедряется в просвет другой. Но такая патология характерна для маленьких детей.
Историческая справка
Немецкий рентгенолог Клойбер в 1919 году впервые опубликовал систематические рентгенологические наблюдения при острой кишечной непроходимости. В отличие от других, он не использовал контрастные вещества.
Современная рентгенодиагностика острой кишечной непроходимости основана, главным образом, на изучении скопления газов и жидкости в кишечнике. Они выглядят как светлые пятна на пленке. При такой ясной картине использование контраста излишне.
Забрюшинный абсцесс
Абсцесс обычно возникает после оперативного вмешательства или после травм. Заболевание чаще возникает у людей 20-40 лет.
Сначала симптоматика может отсутствовать. А затем возникает интоксикация, характеризующаяся тошнотой, ознобом. Неприятные ощущения возникают сначала при ходьбе, а потом и в состоянии покоя.
Какие заболевания могут поражать толстый кишечник
Чаще всего у пациентов с проблемами в работе толстого кишечника обнаруживают:
- язвенный колит;
- рак толстой кишки и полипы;
- болезнь Крона;
- ишемический и псевдомембранозный колит;
- синдром раздражённого кишечника;
- дивертикулы стенок;
- врождённые аномалии.
Язвенный колит
Патология является хроническим состоянием органа, когда его внутренняя слизистая оболочка становится отёчной, воспалённой, меняет свой цвет с нормального бежево-розового на ярко-красный, и теряет свою целостность из-за мелких язвенных образований. Эти язвы плохо заживают и кровоточат. Болезнь при длительном течении и без адекватного лечения может провоцировать появление полипов и новообразований.
Онкология, полипы, новообразования
Опухоли в толстом кишечнике встречаются у пациентов достаточно часто. Рак прямой кишки вообще относится к четвёрке самых распространённых видов рака на планете. Полипы и опухоли в этой части организма опасны более всего тем, что их появление протекает практически бессимптомно, и на ранних стадиях их можно обнаружить разве что только случайно. Последствия онкологических и опухолевых процессов в толстой кишке могут быть самыми тяжёлыми, вплоть до летального исхода.
Болезнь крона
Заболевание характеризуется общим воспалительным процессом в пищеварительном тракте, который охватывает и толстый кишечник, причём не только внутреннюю оболочку стенок, но и среднюю с наружной, а также лимфатические сосуды, находящиеся рядом. Болезнь сложно диагностировать, её проявления принимают вид симптомов десятка других патологий, а её осложнения имеют внекишечный характер – поражения крупных суставов, появление язв в ротовой полости, проблемы со зрением.
Ишемический и псевдомембранозный колит
При ишемическом колите дегенеративный процесс затрагивает сосудистую систему, питающую стенки кишки. Ишемия характеризуется локальным воспалением и изъязвлением слизистого слоя стенки, постепенным развитием обструкции кишечника.
Псевдомембранозный колит развивается из-за значительного размножения одной из разновидностей кишечных бактерий – клостридий. Обычно флора кишечника осуществляет саморегуляцию – каждый из видов бактерий контролирует рост и развитие всех остальных. При длительном приёме антибиотиков, слабительных препаратов или цитостатиков, происходит уничтожение некоторых бактериальных видов, и, соответственно, усиленное размножение других.
Клостридии в процессе своей жизнедеятельности вырабатывают токсины, негативно влияющие на оболочки кишечника, из-за чего на них формируются фибринозные бляшки, называемые псевдомембранами.
Синдром раздражённого кишечника
Основной причиной СРК считается нарушение моторики кишечника, однако болезнь может иметь и вторичный характер, то есть возникать на фоне других заболеваний желудочно-кишечного тракта. В кишечнике постоянно ощущается дискомфорт, локализацию и симптоматику которого достаточно сложно определить точно.
Дивертикулы и дивертикулит
Дивертикулы в стенках толстого кишечника выглядят как мешочки. По сути, они представляют собой растяжение стенки, при котором образуется “кармашек”, выпирающий в сторону брюшной полости. Протекание процесса без осложнений может, в худшем случае, стать причиной запоров или ощущения тяжести в животе. Однако если в полости застаивается содержимое кишечника, на фоне наличия в кишечнике дисбактериоза, может развиваться дивертикулит – острое воспаление с характерными, опасными для человека симптомами.
Врождённые нарушения строения
К таким нарушениям относят удлинение сигмовидной кишки (долихосигму), а также гипертрофию толстой кишки в любом из отделов, или же в конкретном сегменте. Патологии характеризуются расстройствами кишечных процессов, запорами, метеоризмом. В тяжёлых случаях может возникать интоксикация каловыми массами, которые не могут вовремя покинуть организм.
Тонкий кишечник: строение и функции
Анатомически этот раздел кишечника расположен между желудком и толстым кишечником, и вместе с толстой кишкой составляет весь кишечник. Название “тонкая кишка” обусловлено особенностями её строения – она имеет более тонкие стенки и более узкий просвет, нежели толстый кишечник.
Тонкая кишка, в совокупности всех своих отделов, является самым длинным трубчатым органом пищеварительного тракта – в организме живого человека её длина составляет 4-5 метров, после смерти происходит расслабление стенок, мышц и связок, и общая длина тонкого кишечника может достигнуть 7 метров.
Началом тонкого кишечника является привратник желудка, далее следует двенадцатиперстная кишка длиной около 25-30 сантиметров, за ней – тощая и подвздошная кишки, которые составляют соответственно 2/5 и 3/5 общей длины этого отдела кишечника. Тонкая кишка заканчивается подвздошно-слепокишечным отверстием – в этом месте она переходит в толстый кишечник.
По всей длине тонкого кишечника его просвет имеет тенденцию сужаться от 4-6 до 2,5 сантиметров.
Основной функцией органа является превращение полезных веществ, содержащихся в поглощённой пище, в растворимые соединения, чтобы впоследствии они могли всасываться стенками кишечника. Переработка происходит под действием ферментов поджелудочной железы и кишечного сока, а также жёлчи.
В результате белки, жиры и углеводы расщепляются до аминокислот, жирных кислот и моносахаридов, соответственно.
Далее эти вещества, вместе с водой и солями, поступают в кровеносные и лимфатические сосуды, по которым с током крови и лимфы, разносятся ко всем тканям и органам в теле человека. Кроме того, тонкий кишечник принимает участие и в гормональной регуляции организма.
Его специфические клетки – нейроэндокринные – вырабатывают различные гормоны, среди которых: серотонин, гастрин, гистамин, секретин, холецистокинин.
По всей длине стенки тонкого кишечника имеют одинаковую структуру. Их образуют четыре слоя:
- слизистая внутренняя оболочка;
- подслизистая основа;
- мышечный слой;
- наружная серозная оболочка.
Как проводится рентген прямой кишки
Рентген прямой и толстой кишки проводится по следующей схеме:
- Перед процедурой делают обзорный снимок брюшной полости, чтобы исключить перфорацию (разрыв стенки кишки).
- Затем пациент ложится на бок и подгибает ноги к животу (так рентгенолаборанту удобнее устанавливать аппарат Боброва в прямую кишку).
- Под контролем просвечивания подается контраст в кишечник.
- При выполнении исследования пациента поворачивают (правый бок, левый бок, спина), чтобы контрастное вещество равномерно распределялось.
- По мере заполнения желудочно-кишечного тракта рентгенолог делает прицельные снимки.
- Когда толстая кишка полностью заполнится, выполняется обзорная рентгенография брюшной полости – тугое контрастирование.
- После похода пациента в туалет делают еще один снимок. Он позволяет оценить рельеф слизистой оболочки и функциональную активность органа.
- На финальной стадии можно применить технику двойного контрастирования, когда кишечник заполняется воздухом. Исследование позволяет рассмотреть детали стенки желудочно-кишечного тракта и обнаружить опухоли на ранних стадиях, дивертикулы и полипы.
Если пациенту сложно удерживать клизму аппарата Боброва для ирригоскопии, следует обложить задний проход ватой, а больного уложить на живот.
Что показывает рентгенография кишечника с барием
Рентгенография кишечника с барием показывает:
- моторную функцию кишечника (силу и глубину спастических сокращений);
- рельеф кишки;
- опухоли, язвы, дефекты наполнения, полипы и рак;
- характер контуров, смещаемость органа, эластичность стенки;
- наличие свищей.
Как оценить моторную функцию при ирригоскопии
Двойное контрастирование прямой кишки (отмечено крестиком)
Ирригоскопия в отличие от колоноскопии позволяет оценить моторную функцию кишечника:
- тонус;
- подвижность отделов;
- расположение гаустр;
- наличие спастических сокращений;
- скорость выведения контраста.
Для оценки моторной функции желудочно-кишечного тракта выполняют обзорную рентгенографию брюшной полости через 24 часа после процедуры. Желательно, чтобы пациент задержал стул, но если он не может это сделать, следует опорожниться. При сильном сдерживании акта дефекации возникает растяжение прямой кишки и дистальных отделов кишечника за счет скопления контраста.
Особенности контрастирования прямой и сигмовидной кишки
Циркулярная раковая опухоль восходящей ободочной петли
Контрастирование прямой и сигмовидной петель кишечника несколько затруднено за счет анатомического положения органов. При обзорной рентгенографии удается проследить только их передние стенки.
У пациентов пожилого возраста часто в данной области локализуются опухолевые образования. Чтобы их выявить, при просвечивании необходимо поворачивать пациента на левый и правый бок
Внимание! Пальпировать руками живот можно только после полного заполнения толстого кишечника
Ректосигмоидальная область хорошо видна после тугого контрастирования, когда она выходит из малого таза.
Когда назначают рентген кишечника
Решение о том, что больному нужно пройти процедуру, могут принять следующие врачи:
- онколог;
- терапевт;
- гастроэнтеролог.
Исследование необходимо провести, если у пациента есть жалобы на кишечник или наблюдаются другие видимые симптомы. Наиболее распространенными среди них являются:
- сброс веса за довольно короткое время, но без соблюдения специальной диеты;
- диарея;
- стул черного цвета.
Показания и противопоказания. Рентген кишок, как метод диагностики, очень эффективен, если врачи подозревают наличие у больных:
- рака;
- язвы;
- полипов;
- дивертикул;
- эрозии;
- сужений;
- свищей в кишечнике.
Эвакуаторная функция кишок может нарушаться, что становится причиной длительных запоров. Всасывательная дисфункция является причиной длительной диареи, которая вызывает тревогу у медиков. Показаниями к проведению рентгена с барием становится и болезнь Крона, вызывающая воспалительные процессы в желудочно-кишечном тракте. Врожденные аномалии и патологии, наличие энтеритов и колитов также требуют проведения подобной процедуры, чтобы подтвердить или опровергнуть тот или иной диагноз.
Но такой рентген разрешен не всем пациентам. Его нельзя делать больным, для которых характерны следующие физические состояния:
- Во-первых, женщинам противопоказана процедура, если они беременны или кормят детей грудью.
- Во-вторых, наблюдаются тяжелые состояния, сопровождающиеся обмороками и потерей сознания.
- В-третьих, диагностирована непроходимость кишки.
- В-четвертых, пациент жалуется на наличие интенсивных болей в абдоминальной области.
- В-пятых, перфорация кишки.
Рентгеновский метод становится более эффективным, если применяются специальные рентгеноконтрастные вещества. Это может быть барий сернокислый или соединение бария и воздуха, который часто используют для проведения двойного контрастирования. Пассаж бария помогает установить, есть ли в кишечнике какие-либо нарушения, в том числе в работе и структуре органа. Барий для рентгена кишечника необходим, чтобы показать локализацию просветов органа, их форму и диаметр, выполнение таких функций кишечника, как эвакуаторная и моторная. Рентген кишечника бывает трех видов — желудка, двенадцатиперстной кишки и толстой кишки.
Как проходит процедура
Рентген проктография является требующейся процедурой для диагностики заболеваний прямой кишки и проктосигмоидного соединения. Вот как она проходит:
- Подготовка. Вам может быть предложено назначить калорийную диету за неделю перед исследованием, чтобы уменьшить количество газов в кишечнике. В день исследования вы должны прийти на пустой желудок, так как пища может быть препятствием для получения хорошего изображения.
- Приготовление кабинета Рентген. Вы будете помещены на каталку или стол и попросили снять верхнюю одежду. Рентгенолог может помочь вам найти удобную позицию.
- Внутривенное введение контрастной жидкости. Вам будет введена контрастная жидкость через вену в плече. Это поможет видеть контуры слизистой оболочки вашего прямого кишки на рентгеновском снимке.
- Введение зонда. После введения контрастной жидкости, зонд будет вставлен в ваш прямой кишку через задний проход. Это может вызвать некоторое дискомфорт, но обычно не болезненно.
- Получение рентгеновских снимков. При каждом этапе движения зонда в вашем прямом кишке, рентгенолог сделает серию изображений. Он/Она может попросить вас изменить положение тела, чтобы получить лучший угол обзора. Исследование может занять от 20 до 30 минут.
- Окончание процедуры. После того, как рентгенолог сделает все необходимые изображения, зонд будет удален, а вы можете восстановить свой обычный рацион питания и жизни.
Подготовка к проктографии и ее проведение
За два часа до исследования пациент должен сделать очистительную клизму и повторить ее через пятнадцать минут. Обследуемый не должен ничего есть и не употреблять никаких медицинских препаратов в течение двух часов до начала процедуры.
Непосредственно перед осуществлением проктографии прямую кишку пациента заполняют густой бариево-крахмальной взвесью (до 250 миллилитров) при помощи специального инструментария – шприца с небольшой пластиковой трубкой. Контрастное вещество (барий) может вводиться также лицам женского пола во влагалище (с целью диагностики энтероцеле или переднего ректоцеле). Затем пациент садится над портативным пластиковым унитазом, который располагается рядом с флюороскопом, записывающим процесс дефекации.
Виды рентгенологического исследования
Данная манипуляция заключается в просвечивании тела человека или определенного участка рентгенологическими лучами, которые незаметны визуально. Рентгенологическое исследование принято подразделять на два типа:
- Рентгеноскопия. Позволяет отобразить тот или иной орган на специальном экране в реальном времени. С помощью аппарата можно сделать несколько снимков и отобразить их на мониторе.
- Рентгенография. Данная процедура подразумевает фотографирование органа или какого-либо участка тела с помощью рентгеновых лучей с функцией распечатывания снимков на пленку. При осуществлении рентгенографии возможно сделать видеозапись.
Стоить отметить, что на сегодняшний день чаще используют более современное исследование — рентгенографию.
Суть диагностики с барием
Барий — это контрастное вещество, которое необходимо для исследования кишечника. Рентгенография толстой и тонкой кишки имеет некоторое различие:
- Рентген толстого кишечника с барием осуществляют с помощью введения контрастного вещества в прямую кишку. Также такая манипуляция называется — ирригоскопия.
- Рентген тонкого кишечника выполняют несколько иначе. Примерно за 4-7 часов пациенту необходимо выпить приятный на вкус напиток, который содержит в своем составе барий. Жидкость выпивают заранее для того, чтобы действующее вещество могло поступить в тонкий кишечник.
Согласно статистике, на сегодняшний день рентген с барием проводят намного чаще, чем без него. Примерно в 87% случаев контрастное вещество необходимо для точной постановки диагноза.
Диагностика тонкого кишечника
До начала рентгеновского обследования пациенту нужно выпить жидкость с барием. В том случае, если необходимо выполнить рентген-обследование желудка и кишечника одновременно, напиток принимают внутрь со специальной трубкой, которая подает воздух.
Если контрастное вещество неравномерно распределилось, специалист слегка надавливает на брюшную полость, чтобы распределить жидкость с бариевой взвесью равномерно.
Обследование тонкого кишечника с барием длится в среднем от 30 до 60 минут. Врач делает заключение на основе того, как контрастная жидкость заполняет кишечник: есть ли просветы, возможно, в некоторые места вещество вовсе не поступает и т. д.
Как происходит обследование толстого кишечника
Как делают ирригоскопию? Барий смешивают с теплой водой и вводят в прямую кишку с помощью прибора со специальным наконечником. В общей сложности получается около 3 литров жидкости. Во время введения пациент ложится на кушетку набок, ноги согнуты в коленях и приближены к груди. Чтобы избежать возможных осложнений, контрастное вещество вводят очень медленно.
Рентген снимки делают в разных положениях пациента: врач просит лечь на живот, на спину, на другой бок. После окончания рентгеновских обследований доктор назначает слабительные средства, чтобы поскорее вывести из организма жидкость с барием.
После проведения подобной процедуры необходимо внимательно следить за самочувствие. Любые изменения в работе организма могут свидетельствовать о каких-либо осложнениях. В таком случае необходимо показаться специалисту.
Показания к проведению
Назначается рентген кишечника с целью проведения дифференциальной диагностики при появлении следующих симптомов:
- нарушение процессов пищеварения, выражающееся в виде запоров или диареи и сопровождающееся такими сопутствующими заболеваниями, как анальные трещины, геморрой, обезвоживание и т. д.;
- резкое снижение массы тела, возникающее без видимых на то причин;
- изменения со стороны консистенции, цвета и запаха стула, что является признаком большого количества заболеваний;
- болевого синдрома в области живота, диспепсии (тошнота, рвота);
- наличие крови, слизи и гнойных включений в каловых массах после дефекации.
Видео «Показания к рентгену кишечника» на канале VISUS-1.
Показания к аноскопии
Существует множество показаний к проведению такого обследования. Одно из основных — жалобы на ректальное кровотечение. С помощью аноскопии можно точно определить место кровотечения и диагностировать его причину. Распространенные причины кровотечений из нижних отделов желудочно-кишечного тракта: варикозное расширение вен ануса и свищ прямой кишки.
Также врач сделает аноскопию, если у него есть сомнения в результате пальпации. Обнаружение утолщения, болезненности, неравномерности слизистой может свидетельствовать о многих заболеваниях ректального канала – благодаря аноскопии их можно визуально оценить и верифицировать. Отсутствие кровотечения из заднего прохода при таких симптомах может указывать на рак.
Обследование проводится также в следующих случаях:
- Геморрой. Это состояние, при котором опухают и раздражаются вены вокруг ануса и нижней части прямой кишки. При геморрое часто возникают кровотечение и дискомфорт.
- Инородное тело в анусе.
- Анальные трещины. Также видны мелкие разрывы слизистой оболочки заднего прохода.
- Анальные полипы. Патологические новообразования на слизистой оболочке заднего прохода.
- Воспаление. Тест может помочь найти причину покраснения, отека и раздражения вокруг ануса.
- Рак. Для диагностики рака заднего прохода или прямой кишки часто используется аноскопия высокого разрешения. Эта процедура облегчает лечащему врачу поиск аномальных участков.
Аноскопия назначается, если у пациента есть симптомы проблем с анусом или прямой кишкой, например:
- кровь в стуле или на туалетной бумаге после дефекации;
- зуд, боль вокруг ануса;
- отек или твердые уплотнения вокруг ануса;
- нарушение ритма дефекации;
- боль при дефекации;
- болезненные спазмы кишечника.
Показания и противопоказания
Делать рентгенологическое исследование тонкой и толстой кишки можно только по выявленным у пациента показаниям. К ним относят следующие состояния:
- длительно существующие боли в животе, причина которых не может быть установлена другими диагностическими процедурами;
- внутреннее кровотечение, источник которого находится в тонком кишечнике;
- длительный запор, сопровождающийся метеоризмом, что может свидетельствовать о развитии у пациента кишечной непроходимости;
- быстрое похудание больного при сохранении должного пищевого рациона и поступления нутриентов.
Важно отметить, что рентгенография кишечника имеет ряд противопоказаний, ограничивающих проведение обследования:
- период беременности;
- декомпенсированные заболевания внутренних органов и нервной системы;
- массивные кровотечения;
- недавнее проведение рентгеноскопии кишечника и других лучевых методов исследования;
- микроинвазивные процедуры на кишечнике, например, биопсия, которые проводились менее 1 месяца назад;
- острый период энтерита или колита;
- выраженная боль в области живота, которая может быть связана с прободением стенки кишечника, в этом случае использование контрастных веществ запрещено.
Определять показания и противопоказания к исследованию должен врач. Если имеются состояния, при которых рентгенографию делать нельзя, то для обследования выбирают другие методы: ультразвуковое исследование, магнитно-резонансную томографию и пр. При несоблюдении противопоказаний процедура может привести к прогрессированию основного заболевания и развитию его осложнений.
Как подготовиться к процедуре диагностики
От качества проведённой подготовки, в первую очередь, зависит информативность рентгенографии тонкого кишечника, и объективность полученных результатов. Вся её суть сводится к очищению кишечника от скоплений газа и каловых масс, так как на снимках они отображаются дополнительными контурами и затемнёнными областями, кроме того, мешают нормальному распределению контрастного вещества по стенкам и полости.
Перед проведением диагностики отменяется приём препаратов, замедляющих перистальтику кишечника.
За двое суток до назначенной даты необходимо убрать из рациона продукты, усиливающие процесс газообразования в кишечнике:
- ржаной хлеб;
- молочные и кисломолочные продукты;
- сырые овощи;
- газированные напитки и алкоголь;
- бобовые;
- жирную и жареную пищу.
В дни подготовки необходимо выпивать не меньше двух литров жидкости за сутки. За день до рентгенографии с барием следует отказаться от твёрдой пищи – можно употреблять некрепкие мясные и рыбные отвары, прозрачные неконцентрированные соки и компоты, травяной и зелёный чай. После каждого приёма пищи нужно принимать по 3-4 таблетки активированного угля. За 12 часов до процедуры полностью исключается приём любой пищи и жидкости.
Очистительные меры непосредственно перед рентгеном начинаются с вечера. Пациенту необходимо сделать одну или две водные клизмы с содержанием касторового масла или сульфата магния – обследуемый определяет, сколько раз будет ставиться клизма, ориентируясь на степень прозрачности выходящей жидкости. Утром перед процедурой проводится процедура с водной клизмой.
Также могут применяться слабительные препараты – в таком случае их приём лучше проводить с вечера.
К подготовительным мероприятиям относится и установление отсутствия противопоказаний. Доктор уточняет у пациента наличие аллергических реакций, хронических заболеваний. Обязательно нужно сообщить врачу о всех принимаемых препаратах, женщинам – о наличии беременности.