Характеристики/клиническая картина
Пациенты испытывают переднюю боль в колене и эпизоды механической нестабильности . Боль может усугубляться такими видами деятельности, как подъем и спуск по лестнице, такие виды спорта, как бег, рывки и прыжки, а также смена направления. При функциональной оценке пациент может испытывать трудности с контролем надколенника, в результате чего надколенник оттягивается от средней линии, поэтому для оценки этого вам необходимо наблюдать за тем, что происходит с надколенником во время статических и динамических движений, таких как приседание/выпад.
Факторы риска:
- Недостаточная глубина суставной поверхности (дисплазия вертлужной впадины)
- Недостаточное расстояние между бугристостью большеберцовой кости и впадиной
- Недостаточность МНБС
- Пателла альта (зацепление за вертлужную впадину не происходит на ранней стадии сгибания колена, что усиливает нестабильность в пателлофеморальном суставе)
- Вальгусная деформация колена: увеличение угла Q может повлиять на тракцию надколенника
- Неадекватная VMO
- Поражение медиальной поддерживающей связки
Лечение
Остеотомия бугристости большеберцовой кости может быть выполнена пациентам с надколенником альта. С помощью этой операции они перемещают прикрепление связки надколенника вниз к большеберцовой кости. Надколенник также прикреплен к этой связке, поэтому он сдвигается вниз. Угол четырехглавой мышцы может быть увеличен с помощью надколенника, это можно исправить, сдвинув костное крепление связки надколенника внутрь.
Пара вещей, которые могут произойти после операции, – это инфекция, скованность коленного сустава, повреждение нерва и рецидивирующая нестабильность. После операции пациенту приходится ходить на костылях. Это повлияет на движение колена, поэтому после операции следует проводить физиотерапию и физические упражнения, чтобы избавиться от боли и отека. Контроль мышц также будет усиливаться с помощью физиотерапии. Период восстановления должен составлять около 3-6 месяцев.

Диагностика – как выявить жидкость в суставе
Скопление жидкости в коленном суставе можно диагностировать, проведя тщательный осмотр больного, обнаружив симптом баллотирования надколенника и другие характерные признаки. После этого врач назначает дополнительное обследование, включающее:
- рентгенографию – покажет травматические и врожденные изменения костных структур колена;
- УЗИ – выявит жидкость в коленном суставе, определит ее количество, состояние хрящевой ткани;
- эндоскопическое исследование – артроскопию – исследование суставной полости путем введение в нее оптической аппаратуры; производится забор экссудата и кусочка ткани капсулы (биопсия); после проведения артроскопии биоматериал отдают в лабораторию для цитологического, микробиологического и гистологического исследования;
- суставную пункцию с забором экссудата на исследование; проводится, если нет возможности проведения артроскопии;
- магнитно-резонансную томографию (МРТ) – точный метод, позволяющий определить наличие и количество жидкости,оценить состояние окружающих мягких тканей;
- лабораторные исследования –анализ крови (общий и биохимический); позволяют выявить воспалительный процесс и другие нарушения.
Основные причины
«Плавающий» надколенник может встречаться при острых и хронических заболеваниях сустава специфического и неспецифического характера, спортивных и бытовых травмах. Все эти состояния могут сопровождаться увеличением количества снутрисуставной жидкости. К наиболее частым причинам относят:
- остеоартроз;
- продуктивные воспалительные процессы;
- гидартроз или водянка;
- острая или хроническая травма;
- нарушение целостности сочленений и элементов сустава.
Особенно внимательным следует быть при диагностике видов травм. Такой симптом является признаком травмы мениска, передней или задней крестообразной связок или синовиальной оболочки.
Четыре главных симптома
Главные симптомы гемартроза коленного сустава:
- ограничение движений в колене,
- изменение формы сустава,
- специфический симптом «баллотирования» («плавания») надколенника.
1. Боль
Интенсивность болей в колене тесно связана с объемом скопившейся крови: при небольшом кровоизлиянии (до 15 мл – это 1 степень гемартроза) болей поначалу может и не быть, а при массивном кровоизлиянии (2 степень (до 100 мл) и 3 степень (более 100 мл)) острая боль возникает сразу после травмы и в последующем только нарастает. Но даже малые количества крови вызывают раздражение синовиальной оболочки (внутреннего слоя суставной сумки), травматический синовит (воспаление синовиальной оболочки) и появление болевых ощущений через несколько дней после травмы.
При ощупывании колена врачом-травматологом пострадавшие ощущают резкую боль, в том числе и при 1 степени гемартроза.
2. Ограничение движений
Из-за болевых ощущений и скопления крови нарушается нормальная функция сустава. Особенно это заметно при выполнении разгибания, которое становится чрезвычайно болезненным, а иногда и невозможным. У некоторых пациентов развивается сгибательная контрактура (нога зафиксирована в полусогнутом в колене положении). Также затруднена ходьба и опора на ногу.
3. Изменение формы колена
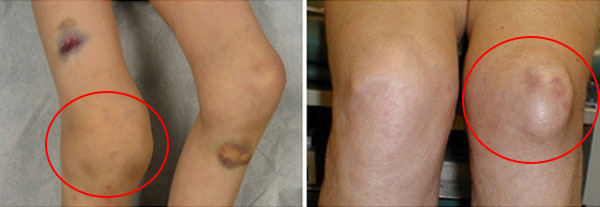
Форма колена изменяется при больших количествах выделившейся внутрь сустава крови (15 мл и более). Такое скопление крови давит изнутри на надколенник, выпячивая его, что сопровождается сглаживанием контуров колена, увеличением его размеров по сравнению со здоровым.
Небольшие кровоизлияния внешне обычно не проявляются.
Значительное кровоизлияние в полость коленного сустава
4. «Баллотирование» надколенника
Гемартроз коленного сустава 2 и 3 степени (с объемом кровоизлияния более 15 мл) сопровождается возникновением симптома «баллотирования» или «плавания» надколенника. В положении больного лежа на спине или сидя с выпрямленной в колене ногой врач нажимает пальцами на надколенник, как бы пытаясь вдавить его вглубь, а затем убирает руку. При наличии жидкости в полости сустава надколенник погружается в эту жидкость («тонет»), ударяется о костные выступы и, после прекращения давления, «всплывает».
Профилактика
Гемартроз коленного сустава – привычное состояние не только для больных с заболеваниями свертывающей системы крови, но и для здоровых людей, у которых повышен риск травмы колена. Прежде всего, это спортсмены, занимающиеся фигурным катанием и конькобежным спортом, легкой атлетикой, футболом и хоккеем, горнолыжным спортом, катанием на роликах.
Для спортсменов профилактика гемартроза – это соблюдение правил техники безопасности и использование наколенников, которые в разы снижают вероятность серьезной травмы
Для других лиц в качестве меры профилактики бытовой травмы (например, падения на скользкой дороге) может быть осторожность и внимательность при ходьбе и беге
Симптоматика
Первым признаком нарушения функционирования колена является болевой симптом, интенсивность которого тесно связана с объемом жидкости. До 15 мл боль проявляется через несколько дней, а при большем количестве – интенсивного, острого характера сразу после факта травмы. Ограниченные движения не могут быть не замечены. Нарушение функции разгибательных движений, формирование контрактуры в полусогнутом суставе. Активные передвижения и опора на больную ногу отдают сильной болезненностью. Формы коленной структуры сглаживаются при выпоте больше 15 мл, колено увеличивается в объеме в сравнении со здоровой ногой.
Дифференциальная диагностика
Физический осмотр пациента с смещением надколенника довольно проблематичен, поскольку нет конкретного признака, принимаемого в качестве доказательства смещения (хотя есть несколько симптомов и обследований, которые позволяют заподозрить смещение). Такие симптомы, как скованность, крепитация и болезненность, должны вызывать подозрение на неправильное положение надколенника, хотя эти симптомы характерны и для других состояний. Пациенты с болью, вызванной смещением надколенника, испытывают трудности, связанные с пребыванием в положении сидя или подъемом по лестнице, т.к. эти действия усиливают давление на ткани вокруг коленной чашечки.
Необходимо оценить длину и положение нижних конечностей, а также анатомию и биомеханику стоп. Если пациент сидит, попросите его разогнуть колено. Когда колено приближается к своему полному разгибанию, надколенник принимает более латеральное положение. Медиальная широкая мышца бедра может быть атрофирована, что не всегда возможно идентифицировать с помощью осмотра или пальпации.
Пять методов лечения
В случае травмирования колена и появлении после травмы сильной боли, а тем более проблем с движениями в коленном суставе – необходимо обратиться к врачу-травматологу, который проведет исследование и назначит лечение.
Для лечения гемартроза коленного сустава выполняют пять процедур:
Удаление крови из полости сустава с помощью пункции или артроскопии. Во время процедуры суставную полость промывают раствором новокаина и антисептиками.
Иммобилизацию колена (фиксирование в неподвижном состоянии) с помощью гипсовой лонгеты (длинной гипсовой полосы) на 2 недели и ограничением нагрузки на ногу на 4 суток.
Лечение причин гемартроза: разрыва связок, мениска, внутрисуставного перелома (при их наличии).
Лечебную гимнастику прямо в фиксирующей повязке: напряжение-расслабление мышц бедра и голени без активных движений, активные движения в тазобедренном суставе.
Физиотерапию: лазер, магнитное лечение и другие процедуры (не ранее, чем через неделю от травмы).
Причины синдрома латеральной гиперпрессии надколенника
Воспаление коленного сустава
Причинами данного синдрома является в первую очередь нарушения в развитии. К ним относятся: плоскостопие, дисплазия надколенника, гипоплазия наружного мыщелка бедренной кости, искривление бугристости большеберцовой кости, вальгусная деформация, высокое стояние надколенника, врожденные деформации.
Второй по частоте причиной развития синдрома латеральной гиперпрессии надколенника являются травматические повреждения надколенника. Во время таких повреждений происходит сильное натягивание латеральной связки надколенника, либо ослабление его медиальной связки.
Третьей причиной развития синдрома латеральной гиперпрессии надколенника является миастения медиальной мышцы бедра.
Принципы диагностики
Для выявления симптома плавающей коленной чашечки пациента необходимо уложить на спину, выпрямив поврежденную конечность. Врач одной рукой фиксирует ткани чуть выше сустава, а другой пытается как будто «утопить» надколенник внутрь. В норме это выполнить невозможно, а при скоплении избыточной жидкости «уходит» книзу, пока не упрется в бедренную кость.
Диагностика надколенника Кистью одной руки врач фиксирует верхний заворот, который располагается выше надколенник, тем самым как бы «выдавливая» свободную жидкость книзу. Пальцами второй руки необходимо прощупать промежуток между коленной чашечкой и большеберцовой костью. Необходимо пропальпировать ткани со всех сторон, пытаясь определить наличие уплотнений, припухлости, «зыбления». Стоит отметить, что патологические образования проще определить с внутренней стороны. При отсутствии патологий синовиальная оболочка не прощупывается.
Высокое стояние надколенника: причины появления
Patella Alta относится к идиопатическим заболеваниям. То есть причина высокого расположения надколенника до конца неизвестна. Однако, есть некоторые предположения.
- Врожденная аномалия.В большинстве случаев Patella Alta присутствует с рождения и вероятно возникает во время эмбрионального развития.
- Длинная собственная связка надколенника.Диагноз высоко расположенного надколенника обычно подтверждают при проведении рентгенологического исследования. Измеряют вертикальную длину надколенника и длину его собственной связки на боковой рентгенограмме коленного сустава. Если длина связки более чем на 1 см превышает вертикальную длину надколенника, подозревают высоко расположенный надколенник.
- Травма колена.Patella Alta может развиться после травмы колена, например вывиха коленной чашечки.
- Детский церебральный паралич.Высокое стояние надколенника — частая аномалия при церебральном параличе, особенно у детей, которые ходят с согнутыми коленями.
Причины
Причиной гемартроза колена всегда является повреждение кровеносных сосудов. В результате нарушения их целостности кровь вытекает внутрь сустава и скапливается в количествах, зависящих от калибра разорванных вен и артерий, а также особенностей системы коагуляции крови, качества оказанной первой помощи.
Механическое повреждение сосудов, как правило, обусловлено одним из двух факторов:
- травма – спортивная, бытовая, профессиональная, криминальная, дорожно-транспортная и любая другая;
- операция – иногда гемартроз возникает как осложнение артроскопии или открытой операции на суставе.
Существуют внутренние причины, увеличивающие вероятность гемартроза. У некоторых людей даже незначительная травма приводит к сильным кровоизлияниям. В первую очередь факторами риска являются нарушения в системе коагуляции крови. Причиной может быть врожденный дефицит факторов свертывания, приобретенные заболевания (например, цирроз печени), уменьшение количества тромбоцитов в крови (тромбоцитопеническая пурпура, сильное кровотечение в анамнезе, ДВС-синдром).
Основные виды травм, которые чаще всего приводят к гемартрозу:
- повреждение менисков;
- разрыв связок колена;
- повреждение жировых тел;
- внутрисуставные переломы костей.
К сильному повреждению с кровотечением может привести как прямая (удар в колено), так и непряма (подворот ноги) травма.
Пять методов лечения
В случае травмирования колена и появлении после травмы сильной боли, а тем более проблем с движениями в коленном суставе – необходимо обратиться к врачу-травматологу, который проведет исследование и назначит лечение.
Для лечения гемартроза коленного сустава выполняют пять процедур:
- Удаление крови из полости сустава с помощью пункции или артроскопии. Во время процедуры суставную полость промывают раствором новокаина и антисептиками.
- Иммобилизацию колена (фиксирование в неподвижном состоянии) с помощью гипсовой лонгеты (длинной гипсовой полосы) на 2 недели и ограничением нагрузки на ногу на 4 суток.
- Лечение причин гемартроза: разрыва связок, мениска, внутрисуставного перелома (при их наличии).
- Лечебную гимнастику прямо в фиксирующей повязке: напряжение-расслабление мышц бедра и голени без активных движений, активные движения в тазобедренном суставе.
- Физиотерапию: лазер, магнитное лечение и другие процедуры (не ранее, чем через неделю от травмы).
Обратно в анатомию
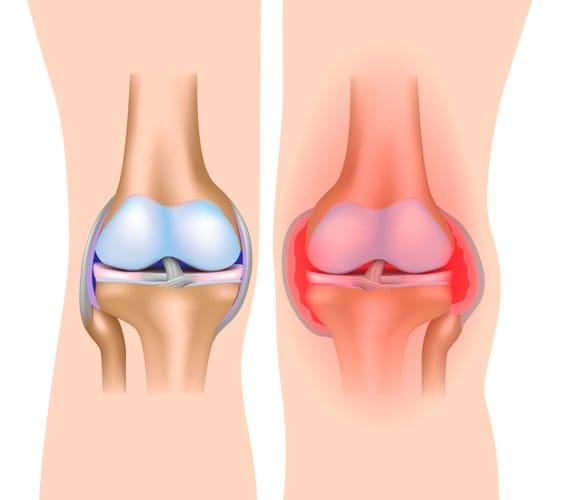
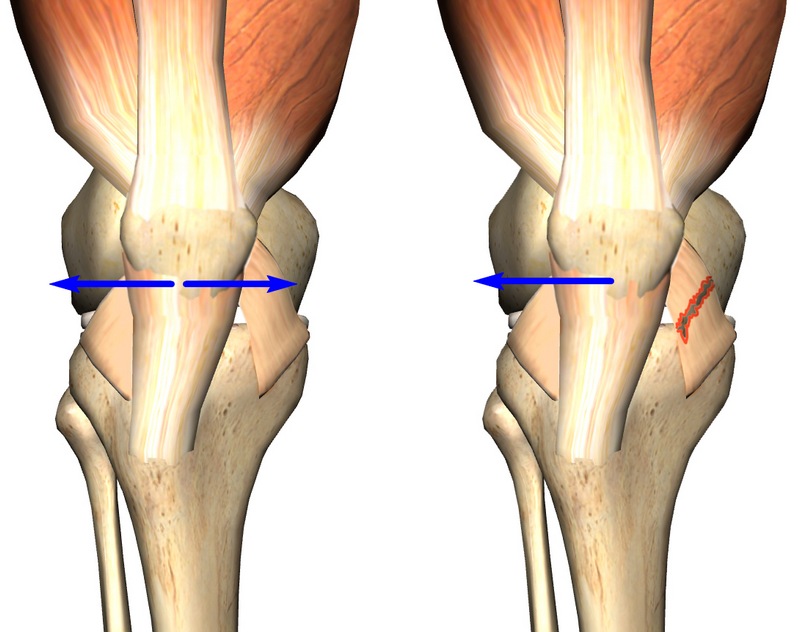
Коленная чашечка (надколенник) – небольшая перевернутая треугольная кость, которая находится в передней части коленного сустава. Специальное углубление – пателлофеморальная борозда (образована мыщелками бедренной кости) формирует направление движения надколенника. Хрящевые покрытия внутренней стороны чашечки и поверхности борозды обеспечивают плавное скольжение. Сухожилия четырехглавой мышцы сверху и собственная связка надколенника снизу соединяют чашечку с костями (бедренной и большеберцовой) и тянут ее вверх или вниз. Такое строение обеспечивает главную функцию коленного сустава – сгибание-разгибание. А коленная чашечка играет основную роль – роль рычага при сгибании колена, что позволяет при меньших усилиях совершать значимые движения.
Пателлофеморальная борозда достаточно глубокая. Ее боковые стенки не позволяют чашечке выскакивать в стороны при повышенном мышечном напряжении. Однако, в своей верхней части глубина борозды уменьшается, боковые стенки исчезают. И, если надколенник по каким-то причинам располагается выше, чем обычно, его движение ничто не стабилизирует. При сгибании колена он вытягивается за пределы борозды. Его расположение и направление движения могут кардинально измениться.
Правильная биомеханика движений надколенника при сгибании коленного сустава
Измененная биомеханика движений надколенника при сгибании коленного сустава в случае его высокого стояния относительно пателлофеморальной борозды
Считается, что около 30% случаев рецидивирующего вывиха надколенника происходит из-за Patella Alta.
Каждый раз, когда надколенник выходит за пределы борозды, хрящ части коленной чашечки подвергается риску разрушения. Это может стать причиной развития пателлофеморального болевого синдрома, хондромаляции надколенника, артрита коленного сустава и других заболеваний.
Первая помощь
Так как одной из основных причин латерализации надколенника является перенесенная травма, полезно знать, как правильно оказать первую помощь при вывихах.
При таком недуге важно не медлить, ведь это может привести к более тяжким последствиям.
Несколько правил первой помощи, которые должен знать любой человек:
- первое, что нужно сделать, — обеспечить полный покой поврежденной ноге;
- к колену необходимо приложить любой холодный предмет, который есть под рукой;
- поврежденную конечность нужно немного приподнять;
- коленный сустав нуждается в хорошей фиксации. Это можно сделать с помощью марлевого или эластичного бинта;
- если у пострадавшего нестерпимая боль, нужно дать обезболивающее средство.
Как только первая помощь оказана, пострадавшего следует отвезти в больницу. Чем быстрее он попадет к специалисту, тем скорее пойдет на поправку без возможных осложнений.
Причины
Возникновение и патологическое развитие наклона надколенника, а также его подвывих провоцируются множеством факторов и, в большинстве случаев, сразу несколькими.
Наиболее значимыми причинами данного недуга являются:
- аномалии развития нижних конечностей;
- ослабление внутренней связки, либо чрезмерное натяжение поддерживающей коленную чашечку наружной связки;
- слабость внутренней широкой мышцы бедра;
- аномальная форма ног:
- Х-образное или вальгусное искривление голеней;
- высокое стояние надколенника
- внутренняя ротация голени и многое другое.
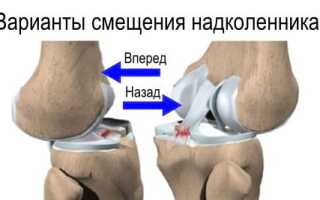
Анатомически, коленная чашечка имеет 2-е расположенные по бокам связки, удерживающие ее и не дающие ей смещаться внутрь и наружу. При этом, чрезмерное натяжение наружной, либо ослабление внутренней связки могут провоцировать существенное смещение надколенника кнаружи.
При нормальном, строго центрированном положении коленной чашечки в бороздке (мыщелке), тяга внутренней и наружной связок строго сбалансирована. В случае возникновения дисбаланса (например, при серьезных повреждениях и разрывах связки) надколенник будет смещаться кнаружи вследствие отсутствия компенсации тяги наружной связки.
Помимо связок, стабильность коленной чашечки обеспечивают и мышцы, в том числе и внутренняя (медиальная). Являющаяся составным элементом четырехглавой мышцы бедра, данное мышечное образование отвечает, в том числе, и за стабильность коленной чашечки, исключая ее смещение кнаружи.
На рис. отображены бедренные мышцы (вид спереди): 1 – прямая, 2 – латеральная, 3 – медиальная, 4 – промежуточная. Черными стрелками отмечена тяга медиальной мышцы.
Суть баллотирования надколенника
Баллотация происходит из-за скопления аномального количества жидкости любого происхождения в полости коленного сочленения. Это может быть незначительный объем экссудата, транссудата, крови, примеси гноя. Сущность симптома заключается в погружении чашечки вглубь при нажатии, а потом – возвращение на место. Синдром определяется в лежачем на спине положении, с выпрямленными ногами. Определяющий признак человек правой рукой давит на надколенник, левой рукой выжимает жидкость из заворота колена вверху. В норме коленная чашечка не уходит в глубь, при патологии – «тонет» и пружинит вверх. Когда количество жидкости превышает 15 мл, слышны звуки постукивание надколенника в соседние костные структуры, что является дополнительным диагностическим моментом.
Принципы диагностики
Для выявления симптома плавающей коленной чашечки пациента необходимо уложить на спину, выпрямив поврежденную конечность. Врач одной рукой фиксирует ткани чуть выше сустава, а другой пытается как будто «утопить» надколенник внутрь. В норме это выполнить невозможно, а при скоплении избыточной жидкости «уходит» книзу, пока не упрется в бедренную кость.
Кистью одной руки врач фиксирует верхний заворот, который располагается выше надколенник, тем самым как бы «выдавливая» свободную жидкость книзу. Пальцами второй руки необходимо прощупать промежуток между коленной чашечкой и большеберцовой костью. Необходимо пропальпировать ткани со всех сторон, пытаясь определить наличие уплотнений, припухлости, «зыбления». Стоит отметить, что патологические образования проще определить с внутренней стороны. При отсутствии патологий синовиальная оболочка не прощупывается.
Хроническая нестабильность надколенника
Нестабильность надколенника лечится при помощи ЛФК и ношения специальных бандажей. Такой бандаж должен поддерживать надколенник в оптимальной физиологической позиции. Притом, что больному рекомендуется ЛФК, то на занятия обычным спортом накладывается запрет. При латерализации надколенника колено нельзя перегружать длительной ходьбой или нахождением в стоячем положении, подъемом тяжестей. Также параллельно проводится лечение того заболевания, что привело к нестабильности.
Если же подобные действия не оказали должного эффекта, то проводится коррекция положения коленной чашечки при помощи оперативного вмешательства – так званый рилизинг коленного сустава. После операции в течение месяца больной должен носить специальный бандаж, который обездвиживает колено. Затем его снимают и начинают постепенную процедуру восстановления нормальной работы колена. Помните, что рилизинг и другие оперативные вмешательства применяются только в крайнем случае, если традиционные методы лечения синдрома являются бесполезными.
Латерализация коленной чашечки может быть и врожденной, ее можно обнаружить у ребенка, когда он начнет ходить – его ходьба неустойчива, он очень часто падает. Также врожденной является и такая аномалия как дольчатый надколенник – он состоит из нескольких отдельных частей, но при этом сохраняется его нормальный размер. Такой надколенник не нужно лечить, но необходимо учитывать, что подобное строение может стать в будущем риском для травматизации или развития артроза. Поэтому интенсивные занятия спортом для таких людей противопоказаны.
За чередой последовательных наружных вывихов надколенника, без сомнения, уже стоит хроническая нестабильность надколенника коленного сустава. Однако это не повод прекращать заниматься любимыми видами спорта и сознательно уменьшать свою двигательную активность
Если обратить внимание на механику переднего отдела коленного сустава, то становится очевидным, что надколенник при движениях в коленном суставе имеет тенденцию к наружному (латеральному) смещению.
Если у вас уже было несколько вывихов, и вы только сейчас обратились к грамотному специалисту, доктор обязательно после личного осмотра порекомендует вам выполнить стандартные рентгенограммы коленного сустава, МРТ исследование коленного сустава и, в некоторых случаях, необходимо выполнение КТ (компьютерной томографии) коленного сустава. Только при комплексном анализе всех полученных данных доктор сможет рекомендовать адекватное лечение.
Заключение
Нестабильность колена – недуг, который беспокоит множество людей. Факторов, влияющих на появление данной проблемы, много. Исходя из степени запущенности коленного сустава и иных причин, выбирается метод лечения. В большинстве случаев пациенты отказываются от оперативного вмешательства, ограничиваясь медикаментозным лечением.
Такая позиция может привести к неправильному восстановлению сухожилий и иным побочным эффектам, что в будущем может лишить человека двигательной активности. Помните, что незамедлительное обращение к врачу и выполнение всех его указаний позволят максимально быстро и без последствий избавить от проблемы.

Синдром латеральной гиперпрессии надколенника — это суставное заболевание, характеризующееся смещением надколенника к наружной его части. Это состояние приводит к смещению давления в другие части надколенника, в следствие нарушается сопоставление сустава и возникает перегрузка латеральных частей надколенника.
Развитие синдрома предрасполагает к смещению равновесия между двумя суставными поверхностями надколенника. Нарушается форма соприкасающихся поверхностей сустава (между надколенником и мыщелками бедра). В основном встречается у детей и подростков.