Особенности проведения операции
Операция на колене может потребоваться при артрозе второй степени. Как обещают специалисты, благодаря хирургическим манипуляциям, колено больше не будет болеть. Однако стоит отметить, что проблема не исчезнет полностью, но операция принесет заметное облегчение состояния больного.
Без хирургического лечения не обойтись при наличии остеоартроза третьей степени с такими показаниями, как:
- отсутствие эффекта при приеме обезболивающих препаратов;
- внушительный объем разрушения хрящевой ткани;
- острый болевой синдром, проявляющийся не только при нагрузках на коленный сустав, но и во время состояния покоя.
При остеоартрозе используется несколько видов операций. Это может быть артроскопия, остеотомия, шунтирование, имплантация. Выбор оптимального метода лечения зависит от определенных показаний, течения заболевания и индивидуальных особенностей организма пациента.
Перед операцией необходимо пройти определенные исследования:
- сдать анализ крови и мочи;
- сдать кровь на гепатит, ВИЧ и RW;
- определить резус-фактор и группу крови;
- пройти электрокардиограмму;
- получить консультацию терапевта, если речь идет о пациенте в возрасте 50 лет и старше.
Накануне хирургического вмешательства рекомендован легкий ужин. Диета перед этим не требуется. За неделю до запланированной операции необходимо полностью исключить прием алкогольных напитков. Стоит отметить, что лечение хирургическим путем не проводится при наличии менструации и острых патологических процессов на фоне герпеса, гриппа и ОРЗ.
Шунтирование
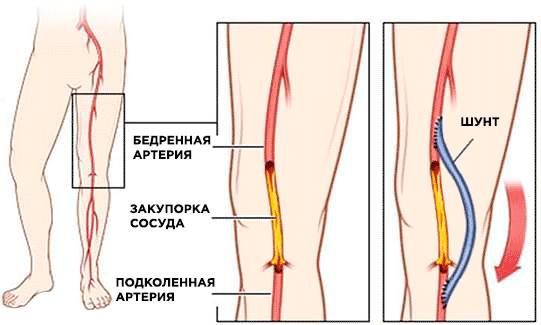
Шунтирование коленного сустава проводится с целью нормализации кровотока в месте закупоренной артерии. Для этого используется специальный шунт. К такому радикальному лечению хирурги прибегают при наличии облитерирующего атеросклероза, который сопровождается сильными болями в момент ходьбы или физических нагрузок.
Бездействие в данном случае способно послужить развитием серьезных осложнений в виде язвенно-некротических состояний. Своевременно проведенное шунтирование избавит от риска развития гангрены и ампутации конечности. Более подробно узнать об этом методе вы можете, посмотрев видео (канал Деньги и здоровье).
За 7 дней до внедрения шунта следует прекратить прием определенных препаратов. К ним относится аспирин, клопидогрель и варфарин. Кроме того, врач может назначить проведение антибактериальной терапии, чтобы исключить возможность развития инфекционных процессов в период реабилитации. Утром перед хирургическим вмешательством не разрешается пить и кушать.
Специфика проведения шунтирования
- Больному вводится общий наркоз.
- После анестезии происходит обработка участка, где будут проводиться хирургические манипуляции, антисептическим средством.
- Затем хирург выполняет рассекание кожи с внутренней стороны бедра и выделяет патологически измененную подколенную артерию, глубокую и общую.
- Вводится гепарин для блокировки кровяного потока.
- Обходная вена вшивается в бедренный и подколенный сосуд.
- После снятия зажимов проверяются швы.
- В завершение операционная рана зашивается.
На восстановление уходит порядка 3-х месяцев. Если сильно болит прооперированный участок, назначается обезболивающая терапия. Также может быть рекомендован наколенник. Отечность тканей может наблюдаться несколько месяцев. Пациента выписывают из больницы на 7-й день при успешном выздоровлении.
Имплантация
Имплантация представляет собой замену деформированного коленного сустава эндопротезом. Эту операцию еще называют эндопротезированием. Стоит отметить, что протезы изготавливаются из полимерных материалов и специальных сплавов. Они хорошо приживаются в человеческом организме и отличаются высокой прочностью. Срок их службы находится в пределах 15-30 лет.
Среди противопоказаний к проведению имплантации выделяют:
- полиаллергию;
- заболевания бронхиально-легочной и сердечно-сосудистой систем;
- расстройства нейромышечного и психического характера;
- недостаточную зрелость скелета;
- заболевания сосудов ног в острой стадии (тромбофлебит, тромбоэмболия).
Эндопротезирование может быть полным или частичным. Во втором случае осуществляется замена изношенных суставных частей, а в первом – всего сустава.
Устройство и функции шунта
Имплантат изготовляется из биосовместимого титанового сплава ВТ6. Он представляет собой полую перфорированную трубку со сквозным каналом для прохода жидкости, с резьбой на одном конце, предназначенной для ввинчивания шунта в костную ткань и боковыми отверстиями для попадания жировой смазки в полость сустава. Основной функцией имплантата является обеспечение сообщения между суставной полостью и внутрикостным пространством.
Механизм действия шунта работает по принципу масленки. При ходьбе бедро сжимается. Жидкость, находящаяся внутри бедренной кости, подвергается небольшому давлению, увеличение которого заставляет жидкость проникать в шунт с одной стороны, а с другой выходить к трущимся поверхностям, доставляя им смазку и питание.
Возможные последствия и нарушения
Любая операция – это, прежде всего, риск. После всех хирургических вмешательств существует вероятность возникновения септических осложнений. Для них характерно наличие гнойного отделяемого из участков, где проводились манипуляции. Такое состояние грозит гнойным расплавлением костной ткани и даже сепсисом. Избежать подобных проблем можно за счет приема мощных антибиотиков, а также введения антисептических средств в сустав.
Возможным осложнением после имплантации является образование кровяных сгустков в области вен нижних конечностей. Во избежание этих проблем разработана профилактическая программа, которая включает в себя ношение поддерживающих чулок, периодическое поднятие ног, прием лекарств, разжижающих кровь.
После эндопротезирования иногда возникает остеолиз, который характеризуется разрушением кости возле импланта. Крайне редко встречаются случаи перелома протеза после полной замены коленного сустава. Подобные ситуации могут быть связаны с избыточной массой тела пациента и повышенной физической активностью
Чтобы не допустить перелома протеза, важно следовать рекомендациям врач, а также свести к минимуму нагрузки на сустав.
Показания к проведению
Шунтирование сосудов ног проводят при их поражении разной этиологии. Самыми частыми показаниями к проведению такой операции становятся:
- Аневризмы. Они образовываются в участках дефектов стенки сосуда. Представляют собой мешотчатое выпячивание, ткани которого лишены необходимого тонуса и эластичности. Фактически аневризма становится слабым местом в сосуде, которое при любом эпизоде гипертонии может лопнуть или оторваться, что всегда приводит к тяжелым осложнениям. В случае разрыва, возможны кровоизлияния и ишемия вплоть до некроза и гангрены ноги, а в случае отрыва – высокий риск развития ТЭЛА (тромбоэмболия легочной артерии) и инфарктов. Путем шунтирования можно либо соединить здоровые части сосуда до аневризмы и после нее, либо создать анастомоз с ближайшей здоровой артерией или веной.
- Облитерирующий атеросклероз сосудов. При данном виде сосудистого поражения формируются очаги воспаления и склероза эндотелия. Любой процесс рубцевания, в том числе и атероматозного генеза, ведет к стенозу (сужению артериального просвета). Окклюзия сосуда более, чем на 70% является прямым показанием для проведения хирургического вмешательства с целью восстановления диаметра сосуда и его проходимости для кровотока.
- Противопоказания к другим видам оперативного лечения. Проводится в случае невозможности проведения стентирования или протезирования пораженного сосуда.
- Эндартериит. В отличие от атеросклероза, при этом диагнозе поражаются в первую очередь сосуды мелкого и среднего калибра. В них развивается продуктивное воспаление и в связи с вовлечением в процесс гладкомышечных клеток, происходит спазмирование артерий и нарушение их проходимости. Сопровождается ишемическим синдромом и высоким риском тромбообразования. Шунтирование позволяет «обойти» пораженный участок и восстановить циркуляцию крови в необходимой области.
- Выраженная симптоматика. Шунтирование может быть назначено при сильных болях, отсутствии эффекта от лекарственной терапии и при высокой угрозе формирования гангрены.
Необходимо помнить, что для успешной процедуры, больной не должен быть прикован к постели. Если патология вызывает почти полное обездвиживание, в большинстве случаев появляется участки некроза. При гангрене показана ампутация пораженной конечности.
Как происходит установка шунта?
При шунтировании наркоз не нужен, но врачу потребуется выполнить небольшие надрезы около сочленений.
Внедрение приспособления проводится с помощью артроскопической техники. Операция проходит в несколько этапов:
- выполняется 3—4 небольших разреза (около 1 см);
- врач осматривает сустав и при необходимости удаляет поврежденные ткани
- вводится спица Киршнера перед межмыщелковой аркой на расстоянии 1 см в костный мозг до ощущения проваливания;
- канюлированным сверлом диаметром 4, 5 см создается канал, в который ввинчивается артро-медуллярный шунт;
- затем на разрезы накладываются швы.
Операция длится 40—45 минут. Такой способ требует наличия артроскопической техники, что увеличивает время проведения, стоимость операции и повышает травматичность вмешательства. К тому же при сверлении образуется костная стружка, которая может закупорить шунт и перекрыть поступление костного жира в сустав. Поэтому существует еще один способ без артроскопической техники. Время вмешательства не превышает 15 мин. Операция проводится следующим образом:
- Делается разрез кожи (около 1,5 см).
- Вводят 2 ранорасширителя Фарабефа.
- Голень сгибают под углом 135—140°, чтобы хорошо просматривалась межмыщелковая арка.
- Вручную, на бедренной кости с помощью шила диаметром 4,5 см формируется канал до ощущения проваливания. При этом не образуется костной стружки, которая может закрывать отверстия шунта и препятствовать поступлению костного жира.
- В канал ввинчивается артро-медуллярный шунт.
- Рану сшивают 2—3 швами.
Как подготовиться
До операции следует пройти комплексное обследование организма, так как атеросклероз относится к системным заболеваниям и может спровоцировать закупорку в любых иных сосудах. Кроме того, это позволит снизить риск осложнений на сердце. Стандартный пакет обследований включает:
- рентгенографию грудной клетки (флюорография);
- ЭКГ (кардиограмма сердца);
- УЗИ сосудов;
- анализ мочи на общие показатели;
- анализ крови на общие и биохимические показатели (а также некоторые другие, по назначению врача – например, тест на свертываемость).
До хирургического вмешательства нужно сообщить врачу об употребляемых лекарствах и приостановить прием тех, которые он укажет (как минимум за 7 суток до процедуры). В список запрещенных входят вещества с эффектом разжижения крови и противовоспалительные средства. Кроме того, надо отказаться от курения и алкоголя за двое суток до операции и не есть накануне вечером.
Причины появления
- Травмы костей и суставов.
- Воспалительные заболевания суставов (ревматоидный, хламидийный артрит, подагра).
- Нарушение минерального обмена при различных эндокринопатиях (сахарный диабет, заболевания паращитовидных желез, гемохроматоз).
- Заболевания мышечного аппарата и нейропатии (болезнь Шарко).
Помимо основных причин выделяют также неблагоприятные фоновые факторы развития гонартроза, к которым относят:
- избыточный вес (в прямом смысле оказывает давление на нижние конечности);
- возраст (недугу подвержены в основном лица пожилого возраста);
- женский пол (по статистике у женщины болеют чаще);
- повышенные спортивные и профессиональные физические нагрузки.
Основная причина – нарушение питания и структуры хряща. Такое случается при сочетании нескольких факторов: после разрыва связок в коленном суставе, перелома голени, повреждения мениска. От травмы до формирования патологии может пройти несколько месяцев или даже 5 лет.
В медицине выделяют и другие факторы риска:
- перенесенный артрит;
- очень сильные спортивные нагрузки;
- слабость связок в связи с наследственной предрасположенностью;
- избыток массы тела.
Современные методики сосудистой хирургии
Если бы кто-то сказал в 70-х годах прошлого века, что сложную операцию по расширению суженных ишемических сердечных артерий заменит краткая и эффективная процедура, выполняемая под местным наркозом, на него посмотрели бы с недоверием. Прошло немногим больше трех десятилетий, и шунтирование стало наиболее популярным методом, сочетающим простоту и изобретательность, спасающим жизнь без лишних манипуляций.
Профессор Давид Хасдаи, говорит, что несмотря на то, что шунтирование не решает всех проблем с сердечными заболеваниями, оно является относительно простой методикой, эффективной и удобной в случаях сужения сосудов из-за возникновения холестериновых бляшек.
Атеросклероз
Атеросклероз является основной причиной сердечно-сосудистых заболеваний и смертности в западном мире. Он представляет собой скопление клеток и жира, а иногда кальцинатов стенок кровеносных сосудов, питающих сердце. Атеросклерозу могут подвергнуться также сосуды шеи, нижних конечностей и т.д.
Причины атеросклероза сосудов
Пять основных причин возникновения атеросклероза:
- диабет,
- повышенное давление,
- курение,
- высокий уровень холестерина в крови и
- наследственность.
Каковы клинические симптомы заболевания?
Во многих случаях подозрительных симптомов просто не наблюдается. Атеросклероз — это «тихое» заболевание, что приводит к тому, что многие не задумываются о сердечном недуге. Типичным проявлением заболевания являются боли в груди, одышка, состояние общего дискомфорта в груди и изжога, боли в плече или челюстях. До тех пор, пока состояние или жалобы стабильны, риск инфаркта относительно низок. Риск становится выше, когда атеросклероз становится нестабильным и тогда уже он может привести к инфаркту.
Как же избежать подобных ситуаций?
Следует просто держать руку на пульсе.
Очень важно, чтобы любой пациент с вышеуказанными симптомами обращался к кардиологу. На сегодняшний день в Израиле имеются приборы, которые распознают атеросклероз еще до того, как степень риска повышается.
Преимуществом данных исследованиям является то, что если во время их прохождения возникнет подозрение на наличие атеросклеротического заболевания, можно немедленно выполнить шунтирование и, таким образом, решить проблему.
Какой процент из диагностических шунтирований завершается самой процедурой?
«Примерно в 50% случаев диагностического шунтирования обнаруживаются атеросклеротические образования. Меры предпринимаются на месте и только в 5-10 процентах случаев пациент направляется, иногда немедленно, на операцию».
Реабилитация
Так как разработать коленный сустав после оперирования достаточно сложно, важно придерживаться специальной реабилитационной программы. Она направлена на укреплении мышц.
Разрабатывать нижнюю конечность нужно постепенно, понемногу увеличивая нагрузку.
Длительность реабилитации зависит от вида операции, возраста больного и тяжести заболевания. Разрабатывающий этап занимает 4-6 недель. Обычно этого времени достаточно, чтобы человек вернулся к своему привычному образу жизни. Правда, от боли он сможет полностью избавиться по прошествии 3 месяцев. Разрабатывать колено можно спустя 2 месяца, но только под присмотром физиотерапевта. Физические упражнения направлены на силовые тренировки, расширение спектра движений и баланс.
Массаж и гимнастика
Лечебный массаж показан для улучшения кровообращения в коленном суставе. Кроме того, действия опытного массажиста способствуют усилению обмена веществ и ускорению регенерационных процессов. Массаж крайне важен при ограниченном движении колена и наличии отечности. Категорически противопоказан массаж на раннем послеоперационном этапе. Нежелательно массировать прооперированный участок самостоятельно.
Лечебная гимнастика должна проводиться под наблюдением специалиста. Он подберет наиболее эффективную программу, которая позволит без дополнительных проблем коленный сустав привести в рабочее состояние. Ускорить выздоровление позволит массаж в сочетании с лечебной гимнастикой.
ЛФК
Лечебная физкультура направлена на восстановление после операции на коленном суставе. Занятия ЛФК улучшают микроциркуляцию и кровоснабжение в мышцах, способствуют нормализации обмена веществ. Основной их принцип – дозированная нагрузка. Увеличение интенсивности должно происходить постепенно.
На раннем послеоперационном этапе проводятся следующие упражнения для разработки коленного сустава:
- сгибательно-разгибательное действие в колене до появления незначительных болевых ощущений. Начинать следует с 5 заходов, постепенно увеличивая количество упражнений до 20 раз;
- изометрические упражнения;
- попытки вставания больного с кровати.
Перечисленные упражнения необходимо выполнять 5-10 раз в течение дня.
На позднем послеоперационном этапе рекомендуется проведение следующего комплекса ЛФК:
- расположившись на кровати, нужно делать сгибательно-разгибательные движения в колене;
- в этом же положении выполняют круговые движения;
- поочередно сгибать-разгибать ноги, стараясь не отрывать их от пола;
- езда на велотренажере;
- сделать упор на носки и постараться оторвать коленки от пола, удерживая их на 5 секунд на весу;
- изометрические упражнения.
Массаж и комплекс ЛФК, подобранный специалистом, позволит уменьшить болевой синдром, отечность тканей, улучшить силу мышц и иметь в результате разработанный сустав.
Что такое шунт и механизм работы?
Чаще всего проводится шунтирование коленного сустава, что связано с большими нагрузками, которые оказываются на сочленение. Для проведения операции применяют тонкий шунт из титанового сплава. В зависимости от масштаба поражения используют трубку от 60 до 120 мм. Ее внедряют в структуру бедренной кости. На боковых стенках шунта размещены отверстия, через которые в полость суставного сочленения попадает жировая жидкость. Благодаря шунту, смазка транспортируется в сочленение и предотвращает трение костных структур. В состав костномозгового жира входят компоненты, которые оказывают противовоспалительное действие и способствуют ускоренной регенерации клеток хрящевой ткани.
Как выполняют шунтирование?
Для выполнения оперативного вмешательства делают спинномозговую анестезию.
Процедуру пока практикуют в Центральном научно-исследовательском институте травматологии и ортопедии имени Н. Н. Приорова (ЦИТО). Операция проводится с минимальной кровопотерей. Как правило, ее продолжительность не превышает 15 минут. Оперативное вмешательство проводят при спинномозговой анестезии. Для внедрения шунта делается небольшой прокол. Контроль процедуры осуществляется благодаря оптике. Шунтирование устраняет негативную симптоматику, но не избавляет полностью от заболевания.
Обезболивание при бедренно-подколенном шунтировании
Операция может проводится под местной, спинальной или эпидуральной анестезией. В нашей клинике используется преимущественно эпидуральная анестезия, так как эпидуральный катетер позволяет проводить эффективное обезболивание в послеоперационном периоде.
Катетер устанавливается в область поясницы с помощью укола специальной иглой. После проведения катетера в перидуральное пространство вводится небольшое количество анестетика, а пациент рассказывает о своих ощущениях. Постепенно доза увеличивается и отключается чувствительность в ногах, а затем и движения.
Во время операции доктор подключает к пациенту следящий монитор, который измеряет давление, с помощью манжеты на плече и снимает ЭКГ в трех отведениях. Кроме того, на палец кисти надевается специальный датчик – пульсоксиметр, который измеряет пульсовую волну и насыщение крови кислородом (сатурацию).
Подготовка к шунтированию ног
Перед шунтированием пациент всегда проходит полноценное обследование в клинике. Необходимо это для выяснения деталей диагноза, состояния, строения и степени поражения сосудистого русла, установления точной локализации очага и т. д. Профильный специалист собирает анамнез, осматривает и опрашивает больного, после чего назначает ряд инструментальных исследований. К ним относятся ангиография, УЗИ и томографии.
Кроме этого, перед операцией для диагностики берется общий клинический анализ крови, общий анализ мочи, биохимический анализ крови с печеночными пробами, липидограммой, профилем глюкозы и иммунными компонентами in situ, проводится ЭКГ-мониторинг работы сердца.
За 7 дней до шунтирования отменяется ряд противопоказанных препаратов, назначается курс нестероидных противовоспалительных средств, а также антикоагулянтов. Поскольку шунтирование, как и любое хирургическое вмешательство, подразумевает повышенную инфекционную нагрузку, пациенту назначается антибиотик для превентивного эффекта.
Подготовка к бедренно-подколенному шунтированию
Подготовка к операции заключается в специальном обследовании, позволяющем определить характер поражения сосудов:
- УЗИ артерий нижних конечностей
- МСКТ аорты и артерий конечностей
Общем обследовании, определяющем сопутствующую патологию и риски операции:
- Эхокардиография (УЗИ сердца)
- Гастроскопия (ЭГДС)
- Рентгенография легких
- Комплекс анализов для госпитализации
Непосредственная подготовка к вмешательству:
- Бритье операционного поля от паха до средней трети голени проводится в день операции
- Не принимать пищу позже семи часов вечера накануне операции
- Очистительная клизма на ночь
- Установка мочевого катетера (непосредственно на операционном столе)
Шунтирование нижних конечностей — что это за операция
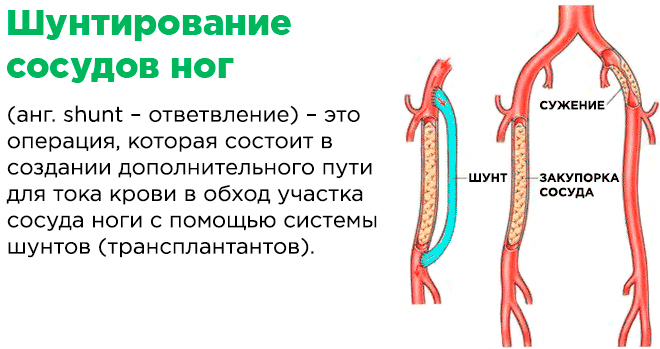
Шунтирование артерий и вен нижних конечностей – это процедура хирургического вмешательства, основной целью которой является восстановление физиологического кровоснабжения пораженного участка ноги. Другими словами, при этой операции, пораженный участок сосуда «выключают» из сосудистого русла, обходя его и соединяя два здоровых фрагмента сосуда шунтом.
Для артерий и вен на ногах используются биосинтетические протезы – шунты, а также варианты анастомозирования со здоровыми сосудами. На характер и вид оперативного вмешательства влияет степень запущенности процесса, обширность поражения, возраст и индивидуальные особенности. От этих показателей зависит и цена операции.
Уровень развития современной медицины позволил превратить шунтирование в малоинвазивную процедуру, которая проводится быстро, безболезненно и с малой частотой осложнений. Выполняют это хирургическое вмешательство под местным обезболиванием. Такой вид анестезии гораздо безопаснее, чем общий наркоз, особенно для пациентов в возрасте, поскольку он менее токсичен, не затрагивает жизненно важные центры мозга и не требует длительного периода восстановления. После обезболивания в артерию вводится шунт, который соединяет два здоровых участка артерии или вены в обход пораженного.
 атеросклероз сосудов нижних конечностей, лечение, операции
атеросклероз сосудов нижних конечностей, лечение, операции