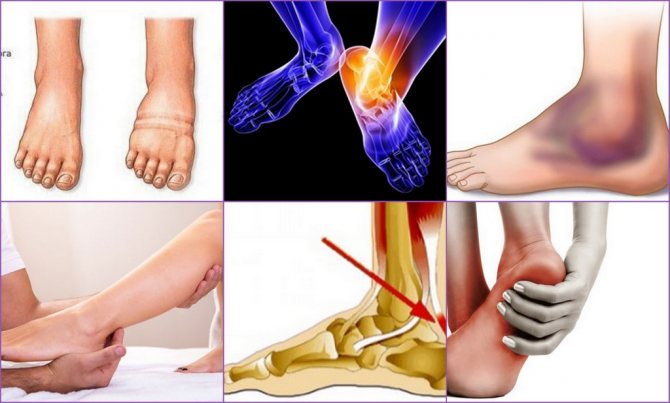
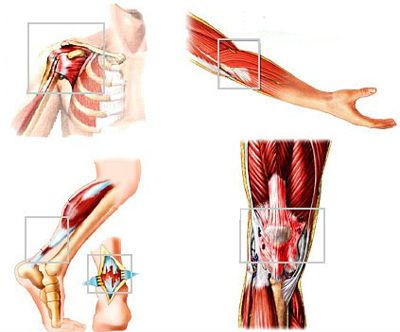
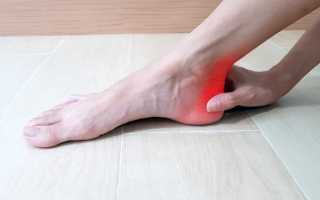
Диагностические методы
Диагностирует тендинит хирург-ортопед, травматолог или спортивный врач, поскольку воспаление сухожилий чаще всего случается у спортсменов. Доктор собирает анамнез, определяет срок давности возникновения болей и их характер, проводит пальпацию в области сухожилий большого разгибателя и сгибателей, оценивает двигательные функции стопы. Для полной клинической картины назначаются анализы крови, если есть подозрение на инфекционную этиологию недуга. А также рекомендуется пройти следующие процедуры:
- рентгенографию;
- УЗИ;
- артроскопию;
- магнитно-резонансную или компьютерную томографию.
Симптомы
Обычно тендинит начинается остро, потому пациент сразу обнаруживает патологию. Возникают резкие сильные боли, еще усиливающиеся при каждом движении или при надавливании. Они обычно локализуются в области ахиллова сухожилия или в месте прикрепления разгибателей пальцев. Во время движения может быть слышен хруст, но постепенно человек теряет способность двигать стопой из-за сильной боли. А со временем такие ощущения могут стать постоянными. Боли постепенно распространяются выше по голени, на коленные суставы и позвоночник. Это происходит из-за неправильного распределения нагрузки.
Кроме того, заметно покраснение, повышение местной температуры. Может также появиться гематома, если разрыв сухожилия привел к повреждению кровеносных сосудов. Постепенно в месте локализации воспаления нарастает отек, который может распространяться на всю стопу или область голеностопа. Пациент полностью теряет способность двигаться, так как наступить на ногу становится невозможно. А в случае инфекционной формы заболевания наблюдаются симптомы общей интоксикации: подъем температуры, головные боли, слабость.
Основным симптомом тендинита является боль, усиливающаяся при прикосновении или ходьбе
Классификация тиндинитов
По типу локализации воспаления болезнь делят на следующие виды:
- Тендинит ахиллова сухожилия (очаг воспаления расположен в области лодыжки);
- Тендинит задней большеберцовой мышцы (патология локализуется в районе голени и лодыжки).
Заболевание протекает в двух формах – острой и хронической. Для первой характерно внезапное начало с острой симптоматикой, а для второй – стертая клиническая картина, чередование ремиссии с рецидивами.
Острая форма болезни подразделяется на два вида:
- Асептическая – в результате травмирования окружающих тканей образуется гематома, разрывы нервных волокон, сухожилий и кровеносных сосудов. Возникшие дефекты в сухожилиях заполняются грануляциями, которые постепенно превращаются в рубцовую ткань;
- Гнойная – развивается в результате попадания инфекции в сухожилие с последующим некрозом и расплавлением окружающих тканей.
Хроническая форма тендинита протекает по двум видам:
- Фиброзная. В очаге патологии образуется фиброзная соединительная ткань, часто развивается после длительной нагрузки на сухожилие или повторного растяжения;
- Оссифицирующая. На измененной вследствие заболевания ткани откладываются соли, что приводит к окостенению сухожилия. Развивается тендинит в результате открытых переломов ранений.
Виды острой и хронической форм болезни
Отдельно выделяют тендинит разгибателей пальцев стопы. Заболевание развивается редко после травмирования конечности при беге, легко поддается лечению после подтверждения диагноза, чаще поражается мизинец стопы.
Тендинит: причины
- Самая распространенная причина тендинита – физическое перенапряжение, такое случается со спортсменами, которые пренебрегают разминкой перед тренировками, или с атлетами, слишком усердствующими с большими весами.
- Тендинит может начаться, если у человека уже имеется ревматоидный артрит, невропатия или подагра.
- Повышенная двигательная активность и травмы также могут стать «толчком» для развития тендинита.
- Надрыв и разрыв сухожилия под влиянием некоторых факторов могут обернуться тендинитом.
- Нарушение формирования осанки или сухожилий в отдельных случаях также провоцируют тендинит.
- Бактериальные инфекции, такие как гонорея, вызывают септический (инфекционный) тендинит. Так что воспаления сухожилия также можно ожидать, если в организме «гуляет» невылеченная инфекция.
- Тендинит может выступать как аллергическая реакция на некоторые медикаменты.
Как и почему развивается тендинит?
Заболеванию предшествуют длительные физические нагрузки без последующего полноценного отдыха. Из-за перегруженности стоп соединительная ткань отекает, а коллагеновые волокна расщепляются. Чаще всего патологический процесс локализуется на месте соединения кости и сухожилия. Позднее образуются некротические участки со скоплением солей кальция, происходит дегенерация тканей сустава, а центральная часть соединительной ткани перерождается в жировой осадок. Патологические изменения провоцируют разрыв сухожилия задней большеберцовой мышцы.
Причиной возникновения тендинита стопы служат следующие факторы:
- скрытые травмы или микротравмы;
- большая нагрузка на ноги, связанная с профессиональной или спортивной деятельностью;
- воспаление окружающих тканей;
- инфекционные заболевания;
- нарушение метаболизма;
- дегенеративно-дистрофические суставные недуги;
- возрастные изменения.
Диагностика тендинита
При выявлении воспаления сухожилия важно установить наличие:
- физической перегрузки или травмы;
- разницы в движениях суставов обеих кистей;
- болезненных ощущений при динамичных движениях;
- боли при пальпации в проекциях тяжей.
Если возникает подозрение на тендинит запястья, особенно при отсутствии травмы, врач использует лабораторные и инструментальные методы исследования пациента. Диагноз находит свое подтверждение при таких отклонениях в анализах крови, как:
- превышение нормы лейкоцитов;
- повышенная СОЭ (скорость оседания эритроцитов);
- наличие С-реактивного белка (при тендините инфекционной природы);
- избыток мочевой кислоты (при подагре со стилоидитом);
- повышенный ревматоидный фактор.
Сделать окончательные выводы врачу позволяют инструментальные методы диагностики:
- с помощью УЗИ суставов кисти можно обнаружить надорванные волокна сухожилий, особенно при травматическом тендините, и наличие сопутствующего артрита или бурсита, что важно для определения тактики лечения;
- рентгенография отчетливо показывает деформированные хрящи, места отложения солей в сухожилиях прежде всего при болезнях ревматической природы;
- магнитно-резонансная томография позволяет с высокой степенью точности установить характер патологии тяжей, выявить даже совсем мелкие фиброзные узелки, микроскопические травмы и очаги отложения солей.
Методы диагностики
При обращении пациента с характерными жалобами врач-травматолог проводит диагностику конечности для постановки диагноза. Комплексную диагностику тендинита стопы проводят с использованием таких методик:
- Лабораторные анализы – дают возможность выявить наличие инфекций в сухожилиях суставов. Зачастую достаточно сдать кровь, кал и мочу на анализ, чтобы получить результат.
- Рентгенография – считается наиболее эффективным методом диагностики воспаления сухожилий стопы. Также при помощи рентгенологических снимков можно выявить наличие костных наростов и дегенеративно-дистрофических патологий в костных тканях.
- Компьютерная и магнитно-резонансная томография – с их помощью определяется место разрыва сухожилия. Также благодаря этим методам обнаруживаются повреждения или растяжения мышечных тканей, полученных во время чрезмерной физической нагрузки.
- Ультразвуковое исследование – этот метод назначается, когда необходимо комплексное обследование костных и хрящевых тканей. С помощью УЗИ обнаруживаются изменения структуры связок и сухожилий.
Cимптомы заболевания
Для тендинита и тендовагинита характерны следующие симптомы:
- Боль при активных движениях, которые совершаются с участием пораженного сухожилия. Аналогичные пассивные движения при этом безболезненны (в отличие от артритов).
- Болезненность при пальпации вдоль пораженного сухожилия.
- На начальных стадиях развития тендинита боль возникает только после физической нагрузки, поэтому ее длительно принимают за простое переутомление. В последующем боли могут беспокоить практически постоянно.
- Покраснение кожи, отечность и локальное повышение температуры над зоной пораженного сухожилия. На начальных этапах эти симптомы могут уменьшаться после отдыха.
- Шумы при движении. К ним относятся потрескивание, похрустывание (крепитация), которые слышны на расстоянии или с помощью фонендоскопа.
- Острые инфекционные тендовагиниты обычно сопровождаются симптомами интоксикации (слабость, повышение температуры), резкой отечностью и покраснением, которые располагается вдоль сухожильного влагалища (а не в точке прикрепления сухожилия к кости, в отличие от тендинитов), лимфоаденопатией.
- При туберкулезном тендовагините по ходу расширения влагалищ сухожилий прощупываются плотные образования – рисовые тела.
Диагностика тендинита и тендовагинита
Диагностика начинается с осмотра, выявления болезненности при активных движениях и пальпации, отека в месте сухожилия.
Лабораторные анализы не выявляют никаких изменений, за исключением тех случаев, когда тендинит связан с ревматоидным или инфекционным процессом.
Рентгенография пораженного сухожилия часто не выявляет никаких изменений. Они могут возникать на поздних стадиях, когда в пораженном участке уже появились кальцинаты. Если процесс начался в результате артрита или бурсита, то можно выявить соответствующие изменения. Пяточные шпоры обнаруживаются при тендинитах и тендобурситах ахиллового сухожилия или сухожилия подошвенной мышцы. При тендините собственной связки надколенника возможны признаки асептического некроза бугристости большеберцовой кости (болезни Осгуда-Шлаттера).
Часто приходится прибегать к магнитно-резонансной томографии и компьютерной томографии. Она выявляет участки дегенеративных изменений, разрывы сухожилия, требующие хирургического вмешательства. Для выявления стенозирующего тендосиновита эти методы мало информативны.
Ультразвуковое исследование сухожилия относится к дополнительным методам, с его помощью можно выявить сокращение сухожилия или изменение его структуры.
Тендинит предплечья
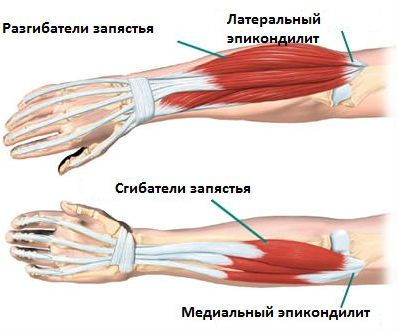
При тендините мышц-сгибателей и пронаторов предплечья (медиальный эпикондилит) поражаются круглый пронатор, лучевой и локтевые сгибатели запястья и длинной ладонной мышцы. Заболевание возникает в результате хронического раздражения медиального надмыщелка с реактивным воспалением места прикрепления мышц-сгибателей.
Основная причина тендинита предплечья – чрезмерная вальгусная деформация. Часто встречается при некоторых видах спорта (гольф – «локоть игрока в гольф», теннис, бейсбол, настольный теннис, сквош, гимнастика).
Симптомы тендинита предплечья:
- боль по внутреннему краю локтя, которая может отдавать вверх вдоль плеча или вниз вдоль внешней части предплечья;
- болезненность при пальпации в зоне над медиальной части надмыщелка плечевой кости и сгибании кисти вниз;
- слабость в области кисти (вплоть до того, что возникают трудности при поднятии чашки, рукопожатии);
- часто возникает неврит локтевого нерва.
Тендинит запястья
Наиболее частые причины тендинита мышц-разгибателей запястья (латеральный эпикондилит) – занятия некоторыми видами спорта (теннис – «локоть теннисиста», бадминтон, гольф, настольный теннис и другие). В основе патогенеза – повторяющаяся травма мышц-разгибателей, особенно, короткого лучевого разгибателя кисти. В ответ на хроническое раздражение развивается фиброз. В процесс могут вовлекаться и другие мышечные группы: общий разгибатель пальцев, длинный лучевой разгибатель и локтевой разгибатель кисти.
Симптомы тендинита запястья:
- боль по наружному краю локтя, которая может отдавать вверх вдоль плеча или вниз вдоль внешней части предплечья;
- болезненность при пальпации в зоне над латеральным надмыщелком плечевой кости и на внешнем участке локтя при разгибании согнутого среднего пальца с преодолением сопротивления;
- слабость в области кисти (вплоть до того, что возникают трудности при поднятии чашки, рукопожатии).
Рентгенография пораженного сустава обычно не выявляет никаких изменений. Для уточнения характера и локализации поражения используют магнитно-резонансную томографию.
Острая и хроническая стадия
Холодный компресс при повреждении связок
Тендинит стопы, как и любое заболевание, может протекать в острой и хронической форме. Но в обоих вариантах не исключено развитие дистрофического процесса в тканях сухожилий, который нередко сопровождается сильными болями. Сухожилия начинают разрушаться и терять свои биологические свойства, провоцируя появление новых очагов воспалительного процесса. Подобные изменения практически не поддаются лечению и приводят к потере двигательных функций стопы в той или иной мере.
Острая стадия заболевания характеризуется наличием боли и дистрофического процесса в соединительной ткани. Лечение острой стадии в большинстве случаев является успешным и позволяет при соблюдении пациентом всех рекомендаций врача частично или полностью вернуть ногам здоровье.
Но важно отметить, что вероятности подобного прогноза снижаются при использовании консервативных или симптоматических методов лечения. В таком случае часто болезнь переходит в хроническую фазу.
Хроническая фаза тендинита стопы характеризуется в первую очередь постоянными ноющими болями, которые без использования медикаментозных препаратов побороть практически невозможно. Кроме этого, у больного наблюдается заметное снижение двигательной активности. Нередко без посторонней помощи, костылей или других удерживающих приспособлений, нормально выполнять свои функции ступня уже не в состоянии.
Причины
Основной причиной тендиноза сухожилий является их функциональная перегрузка. В результате повышенной и постоянной двигательной активности в определенном участке тела, что может быть связанно с родом профессиональных занятий человека или с увлечением спортом, в сухожилии развиваются микротравмы. Если в этот момент прекратить нагрузку на конечность, то такие повреждения быстро и бесследно заживают, не причиняя человеку боли и неудобств.
Но, если травматизация повторяется постоянно, то организм не успевает исправлять повреждения, в результате чего в этом месте развивается асептическое воспаление. Со временем нарушается нормальная структура сухожилий, начинается их дегенерация, что приводит к утере основных качеств – эластичности и прочности. В результате любые движения больной рукой причиняют боль человеку. Одновременно страдает и функция пораженного сустава.
Повышенный риск тендиноза имеют:
- профессиональные спортсмены (существуют даже отдельные нозологические формы тендиноза, например, “локоть теннисиста” или “колено прыгуна”);
- люди, которые занимаются тяжелой физической работой (грузчики, строители);
- лица, которые ввиду своих профессиональных обязанностей постоянно перегружают определенные суставы (операторы компьютерного набора, швеи, токари, люди, работающие с гаечным ключом, разными рычагами и механизмами).
В остальных случаях первичным звеном патогенеза развития болезни может быть воспаление. Именно тогда и рекомендуется употреблять термин “тендинит”, который указывает на первопричину патологии – воспалительные изменения в сухожилиях.
Тендинит может развиваться в результате:
- аутоиммунных воспалительных заболеваний (ревматоидный артрит, системные заболевания соединительной ткани);
- инфекционных поражений мягких тканей около сустава;
- реактивного артрита (синдром Рейтера);
- аллергических реакций;
- вторичных изменений при других заболеваниях опорно-двигательного аппарата (остеоартроза, нарушений осанки, плоскостопия и пр.).
Как правило, для того чтобы эффективно лечить тендиноз, необходимо точно знать, от чего он возник. Так как методы лечения будут отличаться. Например, в случае бактериальной инфекции назначают антибиотики, при аутоиммунных нарушениях – цитостатические и противовоспалительные препараты, а в случае профессиональных вредностей в первую очередь необходимо избавиться от провоцирующих факторов
Поэтому определение причины важно в каждом конкретном случае
Методы лечения
В зависимости от формы и стадии развития патологии, лечение может быть консервативным, либо оперативным.
На сегодняшний день используются следующие терапевтические методы:
- Ограничение подвижности стопы при помощи специальных лонгет.
- Медикаментозная терапия с назначением местных и системных противовоспалительных, обезболивающий средств.
- Физиотерапевтические способы лечения (массаж, талассотерапия, лечение ультразвуком, электрическими токами).
- ЛФК (упражнения необходимо делать только в период ремиссии, когда боль и признаки воспаления выражены слабо).
- Использование специальных ортопедических средств (стельки, ортопедическая обувь).
Когда консервативные способы терапии не дают должного результата и заболевание продолжает прогрессировать, приводя к обширной деформации тканей, пациенту назначают хирургическую операцию. В ходе нее врач удаляет пораженные ткани сухожилий (если повреждена костная или хрящевая ткань, их также необходимо удалить), замещая их искусственными.
Триггеры
Причины, почему могут воспаляться сухожилия на стопе, на сегодняшний день окончательно не изучены. В случае выявления воспалительной реакции лечащий врач определяет, как правило, одномоментное воздействие нескольких травмирующих предпосылок, которые приводят к повреждению или разрыву связок стопы. Группу риска в данном случае формируют категории населения, у которых отмечается наличие следующих предрасполагающих факторов:
- Профессиональная деятельность, которая сопряжена с постоянным действием на нижние конечности значительных физических перегрузок, например, занятие таким видом спорта, как бег.
- Травмы стопы и голеностопного сустава различной интенсивности. При механическом воздействии, на первый взгляд совсем незначительном, может произойти повреждение мышечных волокон и нарушиться их иннервация. Как следствие, это может стать причиной развития в последующем воспалительной реакции.
- Нарушение метаболизма в организме. Изменение минерального обмена может спровоцировать образование на поверхности костей стопы остеофитов, которые будут затруднять ее полноценное функционирование и постоянно травмировать сухожилия.
- Геронтологические изменения. После 45 лет в организме человека происходит замедление всех процессов обмена, что приводит к постепенному разрушению структуры элементов суставов, в том числе, и сухожильно-связочного аппарата.
- Наличие в организме пациента хронических очагов инфекции, воспалительных заболеваний суставов.
- Аномалии развития костей стопы, которые могут быть как врожденными, так и приобретенными в результате перенесенных травм. Довольно часто воспаление сухожилия возникает как результат плоскостопия, а также хромоты. Когда у пациента одна нога немного укорочена, это повышает риск получения микротравм структурных элементов стопы, которые впоследствии станут причиной формирования воспалительной реакции.
- Ожирение любой степени. Наличие излишней массы тела приводит к увеличению нагрузки, постоянно действующей на нижние конечности, а также приводит к изменению течения обменных процессов.
- Прием некоторых лекарственных препаратов. Определенные медикаментозные средства в числе побочных эффектов имеют свойство провоцировать чрезмерное накопление минеральных соединений в костной ткани, а также негативно воздействовать на структуру хряща. При назначении подобных лекарств врач учитывает повышенный риск развития тендинита и снабжает пациента соответствующими рекомендациями. Поэтому самостоятельно принимать решение об употреблении лекарственных препаратов, без предварительного согласования с квалифицированным специалистом, категорически запрещено.
Перечисленные причины наиболее часто выявляются при диагностировании у пациента тендинита. Однако спровоцировать воспаление сухожильно-связочного аппарата стопы могут и другие негативные факторы, которые определяются в ходе осуществления диагностических мероприятий.
Медикаментозная терапия
Тендинит — воспалительный процесс. применяемые лекарственные препараты направлены на уменьшение воспаления, снятие болевого синдрома в области стопы. Для этих целей разработана масса медикаментов. Противовоспалительные нестероидные препараты (НПВС) — группа препаратов с широким спектром воздействия. Среди средств выделяют индометацин, ибупрофен, мовалис, диклофенак и прочие.
Широко применяются противовоспалительные мази и гели (диклофенак, траумель гель, вольтарен эмульгель). Обезболивающим эффектом обладают практически все НПВС, снимающие первопричину болевого ощущения, воспаление. Однако, произведены специальные препараты (таблетки и мази), усиливающие этот эффект. Сюда относят кетанов, дексалгин, ларфикс. Препараты внешнего воздействия (мази) применяют для усиления обменных процессов в поражённой области сухожилий стопы (препараты на основе капсаицина), вызывая расширение поверхностных сосудов, обладающие отвлекающим и раздражающим эффектом. Нашли применение препараты на основе пчелиного яда, коллагена, ментола, камфоры (в частности — препарат «Коллаген гель»).
Медикаментозная терапия
Тендинит – воспалительный процесс. применяемые лекарственные препараты направлены на уменьшение воспаления, снятие болевого синдрома в области стопы. Для этих целей разработана масса медикаментов. Противовоспалительные нестероидные препараты (НПВС) – группа препаратов с широким спектром воздействия. Среди средств выделяют индометацин, ибупрофен, мовалис, диклофенак и прочие.
Широко применяются противовоспалительные мази и гели (диклофенак, траумель гель, вольтарен эмульгель). Обезболивающим эффектом обладают практически все НПВС, снимающие первопричину болевого ощущения, воспаление. Однако, произведены специальные препараты (таблетки и мази), усиливающие этот эффект. Сюда относят кетанов, дексалгин, ларфикс. Препараты внешнего воздействия (мази) применяют для усиления обменных процессов в поражённой области сухожилий стопы (препараты на основе капсаицина), вызывая расширение поверхностных сосудов, обладающие отвлекающим и раздражающим эффектом. Нашли применение препараты на основе пчелиного яда, коллагена, ментола, камфоры (в частности – препарат «Коллаген гель»).
Коллаген гель
Методы лечения тендинита
Основной целью лечения тендинита является уменьшение боли и восстановление активности. Основными методами лечения являются сохранение пораженного сустава в относительном покое и лекарственная терапия (противовоспалительные и обезболивающие средства). Хирургическое вмешательство необходимо только в тяжелых и затяжных случаях.
Для уменьшения боли прежде всего необходимо дать отдых суставу (уменьшить повторяющуюся нагрузку на поврежденное сухожилие). Тем не менее, полной иммобилизации следует избегать, чтобы предотвратить развитие мышечной атрофии. Также рекомендуется лечение холодом, например, можно прикладывать лед через влажное полотенце на 10 минут.
Медикаментозное лечение
Для уменьшения воспаления используются нестероидные противовоспалительные препараты (НПВП). В некоторых случаях предпочтительно применение НПВП местного действия, которые способны также уменьшить боль и не несут риска желудочно-кишечного кровотечения (в отличие от системных).
Эксцентрические упражнения
В лечении тендинита могут использоваться эксцентрические упражнения (направленные на увеличение длины сухожилия). Подобные упражнения приводят к структурной адаптации мышц и сухожилий к более высоким нагрузкам, снижая при этом вероятность повторных травм.
Эксцентрическое укрепление сухожилий работает с такими параметрами, как собственно длина сухожилия, возможная нагрузка и скорость сокращения. Когда длина сухожилия в состоянии покоя увеличена, во время движения на это сухожилие оказывается меньше нагрузки. Постепенное увеличение нагрузки на сухожилие приводит к увеличению внутренней прочности самого сухожилия. Увеличение скорости сокращения приводит к развитию большей силы.
Наиболее полезны эксцентрические упражнения при тендените ахиллового сухожилия и надколенника. Упражнения следует выполнять под наблюдением врача, но если они хорошо освоены, то их можно делать и дома.
Физиотерапия
В лечении тендинита также применяются и физиотерапевтические методы. Ударно-волновая терапия (УВТ), воздействуя с помощью высокоэнергетических акустических ударных волн, уменьшает боль и способствует заживлению. Также могут использоваться ионофорез и фонофорез для доставки лекарства в пострадавшие ткани.
Хирургические методы
Хирургическое лечение оправданно, если боль сохраняется и состояние становится хроническим, несмотря на проводимое консервативное лечение. Конкретный вид операции зависит от локализации тендинита и предполагаемого объема вмешательства.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Полезные советы
СОВЕТ №1
Старайтесь избегать перегрузок стопы, особенно при занятиях спортом. Постепенно увеличивайте интенсивность тренировок и используйте подходящую обувь с хорошей амортизацией.
СОВЕТ №2
При появлении боли в стопе сразу же обратитесь к врачу, чтобы получить профессиональную консультацию и рекомендации по лечению. Не откладывайте визит к специалисту, чтобы избежать осложнений.
СОВЕТ №3
Проводите регулярные упражнения для укрепления мышц стопы, такие как подъемы на носки, скручивание полотенца ногами и растяжка ахиллова сухожилия. Это поможет предотвратить травмы и воспаления.
Тендинит: симптомы
- Среди симптомов тендинита самый явный – сильная и резкая боль в сухожилии, которая усиливается с наступлением вечера, а ночью не дает возможности уснуть.
- Кожа над больным сухожилием красная и горячая на ощупь.
- Болевые ощущения усиливаются при пальпации поврежденного сухожилия ноги
- При прослушивании сухожилия фонендоскопом в больной ноге слышен характерный скрип при попытках пациента сделать движение нижней конечностью.
- Заболевание чаще всего локализуется в ахилловых, бедренных и коленных сухожилиях, поэтому пациенту сложно передвигаться, а также подниматься и спускаться по лестнице.
Консервативное лечение тендинита стопы
На острой стадии воспаления назначаются холодные компрессы и иммобилизация ноги. Курс лечения состоит из приема противовоспалительных средств. Эффективными препаратами являются:
- «Кетопрофен». Принадлежит к группе НПВС, используется в форме таблеток, геля, инъекций. Купирует болевые ощущения, снимает воспаление.
- «Диклофенак» – НПВС, применяется в форме таблеток, геля, инъекций, мази. Эффективен при умеренной боли.
- «Мелоксикам» – НПВС в виде уколов и таблеток. Высокоэффективное средство против воспаления в сухожилиях, быстро устраняет болевые ощущения.
- «Ибупрофен» – НПВС, эффективен при сильной боли, устраняет воспаление.

При тяжелых формах тендинита используются кортикостероидные гормоны. Максимальное количество инъекций – 4. Уколы делают с интервалом в 1-2 недели.
Причины тендинита стопы
Часто тендинит возникает вследствие травматизации или повышенной двигательной активности с постоянной нагрузкой на стопу и мышцы голени. При регулярной и значительной нагрузке сухожильные волокна и хрящи на участках прикрепления мышц подвергаются дегенеративно-дистрофическим повреждениям.
В результате приобретенной ишемии тканей формируются зоны некротического поражения, структурно перерождаются сухожильная и хрящевая ткань, происходит их частичная минерализация. Микротравмы сухожильных волокон сопровождаются отложением минеральных солей в месте повреждения: развивается довольно плотное кальцинозное образование, способное усилить травматизацию близлежащих тканей.
Перерождение и кальциноз хрящевой ткани способствует формированию остеофитов и костных наростов.
Патологические процессы в сухожилиях сигнализируют о повышенной нагрузке на них. Это часто случается у спортсменов, физически активных людей.
Ревматоидные заболевания, воспаления суставов также могут провоцировать развитие тендинита стопы.
Тендинит может возникнуть, как следствие длительно существующего плоскостопия.
Что такое тендинит и его причины?
Тендинит – это воспаление или раздражение сухожилий, волокон соединительной ткани, при помощи которых кости прикрепляются к мышцам.
Причины тендинита
Тендинит сухожилия чаще всего появляется из-за незначительного, но повторяющегося воздействия на сухожилие или от внезапно серьезной травмы. Есть много занятий, которые могут стать причиной тендинита – садоводство, работа с граблями, плотничные работы, рисование, игра в теннис, гольф, катание на лыжах, метание каких-то предметов.
Неправильные позы во время всех этих занятий, плохая растяжка до спорта увеличивают вероятность тендинита.
Другими факторами риска для тендинита сухожилия являются:
- Проблемы с ахилловым сухожилием, в том числе, полные или частичные разрывы ахиллесова сухожилия;
- Проблемы с костями и суставами (например, различия в длине ног, артрит сустава);
- Влияние других заболеваний – ревматоидный артрит, подагра, псориатический артрит, заболевания щитовидной железы. В эту же группу включают и необычную реакцию организма на лекарства;
- Чрезмерные нагрузки после долгого покоя. Сухожилия могут воспалиться, если вы, к примеру, интенсивно занимаетесь спортом по выходным и избегайте нагрузок в остальные дни;
- Иногда причиной тенденита становится инфекция. Например, из-за укуса собаки в руку или палец.
Тендинит сухожилия может появиться у любого человека, но чаще это заболевание встречается у людей за 40. Дело в том, что с возрастом сухожилия соединяющие кости и мышцы, становятся менее эластичными, и их проще повредить.
Причины развития
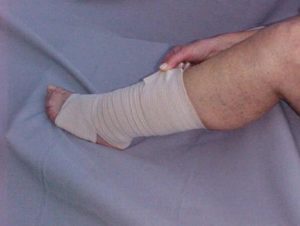
Фиксация стопы эластичным бинтом
Тендинит является хорошо изученной болезнью, причины и симптоматика которой знакомы каждому опытному терапевту. Воспаление сухожилий ног может возникнуть в результате множества причин. Самыми распространенными среди них являются:
- Чрезмерная физическая нагрузка на ноги. В этом случае соединительная ткань в результате повышенной нагрузки не справляется с задачей «крепежа» мышечной ткани к кости. В соединительной ткани возникают разрывы, которые потом начинают воспаляться.
- Аномальное строение скелета ног, в результате которого повышается нагрузка на сухожилия.
- Механические повреждения стопы – растяжения, ушибы, удары. Даже незначительное повреждение способно вызвать воспаление.
- Инфекционные поражения суставов способные нанести вред сухожилиям, понизив их эластичность и прочность.
- Некоторые лекарственные препараты, в частности вызывающие распад коллагена.
- Пожилой возраст.
Тендинит: лечение
Лечение тендинита начинается только после тщательного обследования, которое включает осмотр ортопедом-травматологом, сбор им же анамнеза и ультразвуковую диагностику, выявляющую и отеки, и воспаления, и надрывы, и рубцы на сухожилии. Рентгенографию специалисты давно «забраковали», так как она не дает возможности оценить картину полностью: при тендините колена или бедра сухожилие может быть закрыто кальциевыми солями, что мешает чистоте обследования рентгеном. Исходя из результатов осмотра и ультразвука, начинается лечение, которое включает в себя:
- Иммобилизацию, полный покой травмированного сухожилия, соответственно, больной ноги, на 12-14 дней.
- Холодотерапию.
- Физиопроцедуры (ультразвук, лечение лазером, магнитотерапия).
- Лечебную гимнастику.
- И, самое главное, применение лекарственных препаратов.