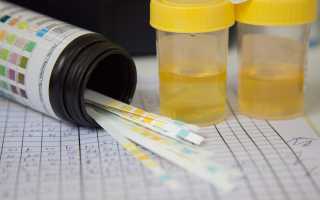
Как сдавать правильно?
В некоторой степени результат зависит от правильности забора биоматериала. Собирается утренняя моча (средняя порция) в стерильный контейнер с крышкой или стеклянную банку, которую нужно простерилизовать. При кипячении все микроорганизмы, находящиеся на поверхности, исчезнут. Чтобы результаты были точными, перед забором нужно провести туалет половых органов. Собирать мочу нужно не ранее, чем за 1,5—2 часа до похода в лабораторию. Перед сдачей анализа не рекомендуется принимать лекарственные препараты, а также продукты, которые способствуют окрашиванию мочи, к ним относятся морковь, свекла, клюква, черника и др.

Подвергается анализу вторая порция урины.
Мочеиспускание нужно провести в два этапа. Первую порцию мочи спустить в унитаз (3—4 секунды), вторую собрать в емкость. Не рекомендуется прикасаться половыми органами к краю контейнера. А также нужно закрыть влагалище ваткой или тампоном, чтобы выделения не попали в мочу. На емкости с анализом необходимо написать свою фамилию и дату забора. Показатели анализа мочи при беременности будут известны уже на следующий день после сдачи.
Что такое грибковые инфекции?
Грибковые инфекции – это заболевания, которые вызываются грибками. В организме человека грибки могут поражать кожу, волосы, ногти, слизистые оболочки рта, полости носа и гениталий.
Грибки – это микроскопические организмы, которые могут быть как полезны для организма, так и стать причиной серьезных заболеваний. Они способны размножаться на коже и слизистых оболочках человека, проникая в организм через микротрещины или другие повреждения кожных покровов.
Грибковые инфекции часто происходят при нарушении санитарных и гигиенических норм, а также при ослабленном иммунитете. Они могут стать особым риском для беременных женщин, поскольку грибки могут оказать негативное воздействие на развитие плода и вызвать ряд серьезных осложнений.
Факторы риска
Ученые выделяют группы повышенного риска по развитию цистита во время беременности. Одним из предрасполагающих факторов воспалительных процессов в мочевом пузыре является возраст будущей матери менее 18 и более 35 лет. Закономерность связана с нестабильным гормональным фоном женщины.
Многоплодная беременность повышает шансы развития болезни. При вынашивании близнецов наблюдается сильное увеличение матки. За счет описанного процесса нарушается нормальный отток мочи из пузыря.
Сопутствующие структурные и функциональные патологии органов мочевыделительного тракта повышают риск цистита при вынашивании малыша. К таким заболеваниям относятся мочекаменная болезнь, рубцы на уретре, отсутствие или гипоплазия почки.
Нейрогенный мочевой пузырь — предрасполагающий фактор острого и хронического цистита. Патология характеризуется нарушением оттока жидкости из органа. При нейрогенной дисфункции в мочевом пузыре постоянно имеется моча, что создает благоприятные условия для размножения бактерий.
Простудные заболевания во время вынашивания малыша также способствуют появлению цистита. Инфекции органов дыхательной системы снижают защитные силы организма будущей матери.
Дополнительный фактор риска патологии мочевого пузыря — инфекционный процесс в области промежности. Бактериальные вагинозы, кольпиты, вульвиты являются источником патогенной микрофлоры. Женская уретра имеет короткую длину и широкий просвет, что не препятствует миграции возбудителей в мочевой пузырь.
Неправильное питание, связанное с употреблением большого количества специй и приправ, может способствовать развитию острого цистита. Перечисленные продукты раздражают стенку мочевого пузыря, снижая активность местных факторов защиты.
Сопутствующий сахарный диабет — фактор риска бактериальных заболеваний. При его декомпенсации в крови содержится большое количество глюкозы — питательной среды для микробов. Органы мочевыделительной системы наиболее чувствительны к патологиям углеводного обмена.
Врачебные вмешательства на уретре и мочевом пузыре также повышают шанс возникновения цистита. В норме перечисленные органы стерильны. При лечебных и диагностических манипуляциях существует риск занесения бактерий в мочевой пузырь и вышележащие отделы мочевыделительной системы.
По каким причинам могут повыситься лейкоциты при беременности?
Рассматривая причины повышенных лейкоцитов в моче, сразу исключим нарушенный сбор и попадание воспалительных элементов из влагалища.
Наиболее частой причиной лейкоцитурии при беременности являются воспалительные заболевания почек (пиелонефрит) и мочевого пузыря (цистит).
Патогенез этих расстройств, вообще, более характерен для женского организма, поскольку уретра у женщин короткая и широкая, рядом расположено анальное отверстие, что способствует заражению.
- Увеличенная матка сдавливает мочевой пузырь. Особенно это характерно для худых женщин с узким тазом.
- Измененный гормональный баланс вызывает атонию мочеточников.
- Недостаточная физическая активность в третьем триместре нарушает отток мочи из-за снижения тонуса мышц.
Сдавливание имеет значение во второй половине беременности
Пусковым механизмом воспаления всегда являются патогенные микроорганизмы. Это подтверждается обнаружением в моче беременных бактерий. Подобное состояние называют бактериурией. Кроме, бактериальной флоры, возбудителями инфекции могут быть грибы, вирусы, кокки.
Если партнер женщины страдает хроническим или острым заболеванием половой сферы, то при беременности в моче находят трихомонады, хламидии, гонококки. Они тоже служат причиной воспаления и способствуют повышению лейкоцитов в моче.
Провоцирующими факторами воспаления являются:
- переохлаждение;
- сопутствующие заболевания;
- нарушенное питание;
- стрессовые ситуации (срыв иммунитета).
Повыситься лейкоциты и бактерии в моче могут без каких-либо клинических симптомов. Такое состояние называют скрытой бактериурией. Оно требует обязательного обследования и, возможно, в момент сдачи анализа удалось зафиксировать самый начальный период воспаления.
Кандидоз (молочница) поражает беременную женщину чаще на последних сроках. Кроме влагалища, в воспаление включается мочевой пузырь. В анализе мочи выявляют не только большое число лейкоцитов, но и грибок рода Кандида.
Анализы, сдаваемые в I триместре
Максимальный срок, до которого нужно встать на учет в женскую консультацию по месту жительства – 12 недель. При первом посещении гинеколог подробно расспросит о хронических заболеваниях, перенесенных инфекциях, об общем самочувствии, а также о здоровье отца ребенка и об имеющихся в роду заболеваниях, которые могут передаваться на генетическом уровне. После врач назначит анализы и обследования, которые необходимо сдать и сделать при постановке на учет. Перечислим их:
- Общий анализ крови и мочи;
- Биохимический анализ крови;
- Электрокардиография (ЭКГ);
- Анализ на определение группы крови и резус-фактора;
- Анализ на определение содержания глюкозы в крови;
- Коагулограмма – анализ на определение свертываемости крови;
- Анализ на ВИЧ – инфекцию;
- Анализ на гепатиты В и С;
- Реакция Вассермана – анализ на определение сифилиса;
- Анализы на наличие инфекций – цитомегаловирус, краснуха, герпес, токсоплазмоз;
- Мазок на флору влагалища;
- Анализы на инфекции, передающиеся половым путем;
- Проведение первого скринингового исследования, включающего в себя: УЗИ, исследование крови на ХГЧ (хорионический гонадотропин) и плазменный белок (РАРР-А). Данные исследования наиболее важны для диагностики пороков развития плода и должны проводиться в обязательном порядке;
- Другие узкопрофильные анализы по рекомендации врача (анализы на гормоны, исследование мочи по методу Нечипоренко и др.).
Также, для полной картины состояния здоровья, необходимо будет посетить врача терапевта, педиатра, стоматолога, офтальмолога и отоларинголога и, если потребуется, других специалистов.
Лечение кандидоза во время беременности
Состояние беременности делает женский организм слабым, он легко подвергается инфекционным заболеваниям. Кандидоз – одно из них. В этот период женщинам противопоказаны препараты общего действия, которые всасываются в кровь, поэтому лечение кандидоза у беременной женщины заключается только в местном лечении и устранении очага грибковой инфекции.
Гинеколог назначает свечи, кремы и вагинальные таблетки, снимающие симптоматику заболевания. Также с этой целью используют противовоспалительные и антисептические средства: бура в глицерине (тетраборат натрия), зеленка. Так как в первом триместре противопоказаны практически все препараты, эти растворы используют для обработки влагалища перед сном.
Профилактика
Для того чтобы избежать развития бактериурии при беременности, необходимо придерживаться нескольких правил:
- Регулярно сдавать мочу для анализа. Не стоит пренебрегать этой диагностической процедурой, несмотря на ее частоту. Иногда бактерии в моче при беременности обнаруживаются из-за неправильного сбора материала. Чтобы этого не произошло нужно использовать стерильную тару, соблюдать все гигиенические требования. Для анализа необходима свежая (не более двух часов) утренняя порция мочи. Накануне стоит отказаться от соленой и острой пищи.
- Тщательно соблюдать гигиену половых органов. Подмываться нужно утром и вечером, а также после каждого акта дефекации. Движения при подтирании должны идти спереди назад, в противном случае можно занести инфекцию из анального отверстия в уретру. Стоит отказаться от белья из синтетических материалов: они плохо пропускают воздух и создают влажную среду, идеальную для распространения бактерий.
- Посещать плановые консультации врача и выполнять все его назначения. Это поможет выявить проблему на ранней стадии и быстро устранить ее.
Профилактические мероприятия помогают снизить риск развития инфекционно-воспалительных заболеваний в мочеполовой системе. При беременности это становится не только залогом здоровья матери, но и необходимым условием для правильного развития ребенка.
Бактерии в моче при беременности чаще всего являются признаком инфекционного заболевания мочевыделительной системы. Такое состояние требует своевременной диагностики и лечения, поскольку представляет угрозу для здоровья матери и ребенка, а также осложняет процесс вынашивания.
Что делать при появлении эритроцитов в моче при беременности?
Если вы обнаружили кровь в моче, то необходимо придерживаться четкого алгоритма:
Немедленно обратитесь к врачу.
Если цвет мочи изменился незначительно и вы не можете адекватно оценить повышение эритроцитов (что бывает очень часто, так как микрогематурию фиксирует только микроскоп), обращайте внимание на дополнительные симптомы. Они также являются основанием для визита к доктору.
Увеличьте количество потребляемой жидкости.
Это поможет предотвратить распространение инфекционного процесса по мочевыводящим путям.
Полноценно питайтесь и отдыхайте.
Придерживайтесь терапевтического режима для получения быстрых результатов.. Во многих случаях показано лечение антибиотиками
Не переживайте, врач подберет препараты, совместимые с беременностью
Во многих случаях показано лечение антибиотиками. Не переживайте, врач подберет препараты, совместимые с беременностью.
Для чего нужен анализ мочи при беременности
Почки, вся мочеполовая система и внутренние органы брюшной полости в период беременности подвергаются двойной нагрузке. Увеличивающаяся в размерах матка, растущий ребенок усиливают давление на них, существенно затрудняют работу. Предотвратить развитие серьезных патологий помогает анализ мочи при беременности, который назначается перед каждым визитом к акушеру-гинекологу
Грамотно выполненные лабораторные исследования акцентируют внимание врача на сбоях в работе жизненно важных органов либо подтверждают нормальное состояние мамочки и ее плода
Показаниями к частому проведению анализа мочи при беременности являются обнаруженные при постановке на учет отклонения от нормы:
- Присутствие патогенных бактерий в моче.
- Наличие повышенного содержания сахара.
- Мутная с примесями крови урина.
- Высокий уровень ацетона.
- Белок в моче.
Впоследствии, оставленные без внимания перечисленные факторы могут обернуться большими проблемами со здоровьем:
- Белок в моче вкупе с отечностью и артериальной гипертензией – это классическое трио, вершина айсберга, грозящая гестозом (поздним токсикозом) и нехваткой полезных веществ малышу.
- Небольшое количество сахара в материале, предоставленном для анализа, это еще не сахарный диабет. К тому же разового исследования для серьезных выводов недостаточно. Регулярные анализы мочи при беременности помогут развеять все страхи и опасения. После родов избыточный сахар в урине в большинстве случаев спонтанно исчезает. Но исследования, постоянно показывающие рост уровня глюкозы, сигнализируют о том, что пора бить во все колокола.
- Наличие ацетона – реально опасный симптом целого ряда заболеваний желудка, печени, крови, поджелудочной железы. Его нужно контролировать на всем периоде вынашивания ребенка.
Каждый повторный анализ мочи при беременности имеет собственный смысл. Позволяет вовремя заметить начало развития патологии, убедиться в эффективности проведенного лечения, отсутствии рецидива. Кто осведомлен, тот вооружен и надежно защищен. Находящаяся в «интересном» положении женщина становится особенно уязвимой и восприимчивой к различным воспалительным инфекциям в мочеполовой системе, которые могут навредить плоду. Но даже вполне здоровая, хорошо чувствующая себя будущая мать должна быть заинтересована в регулярном мониторинге почек.
Частота сдачи анализа мочи при беременности зависит от состояния самой беременной. Плановое исследование назначается 1 раз в 4 недели. При наличии отклонений и патологий промежуток сокращается вдвое. Анализ проводится дважды в месяц. Полученные лабораторные данные позволяют быстро избавиться от многих нарушений в организме, выявленных на ранней стадии, предотвратить угрозу выкидыша и преждевременные роды.
Диагностика грибковых инфекций во время беременности
Диагностика грибковых инфекций во время беременности может быть сложной задачей. Это связано с тем, что некоторые симптомы грибковых инфекций могут быть ошибочно приняты за проявления беременности.
Основной метод диагностики заключается в исследовании биологического материала, например, мочи или выделений. Часто используется микроскопический метод, который позволяет определить наличие грибов и их тип. Также может быть проведена культуральная диагностика, при которой исследуется грибковый штамм.
Диагностика грибковых инфекций при беременности является основополагающей процедурой, которая позволяет своевременно обнаружить и лечить заболевание. Поэтому при появлении подозрительных симптомов необходимо незамедлительно обратиться к специалисту.
Повышенные эритроциты в моче при беременности: причины
Основные причины повышенных эритроцитов в моче при беременности — это заболевания, связанные с мочевыделительной системой.
-
Инфекции нижних отделов мочевыводящих путей
Это одна из самых распространенных причин развития гематурии.
К данным состояниям относятся уретрит и цистит. Растущая во время беременности матка препятствует адекватному оттоку мочи из мочевого пузыря, что способствует развитию инфекционного процесса.
Дополнительные симптомы:
- болезненное мочеиспускание;
- учащенное мочеиспускание;
- чувство неполного опорожнения мочевого пузыря;
- ощущение жжения при мочеиспускании;
- необычный запах мочи;
- иногда повышение температуры.
-
Пиелонефрит
Это инфекционно-воспалительный процесс, затрагивающий чашечно-лоханочную систему и паренхиму почки. В этом случае бактерии попадают в почку из нижних отделов мочевыводящих путей или из системного кровотока.
Дополнительные симптомы:
- появление бактерий и лейкоцитов в моче;
- тупая ноющая боль в боку на стороне пораженной почки или опоясывающая боль в области поясницы;
- учащенное мочеиспускание;
- лихорадка;
- озноб;
- общая слабость;
- иногда присоединяются отеки.
-
Мочекаменная болезнь
Развивается у 0,1–0,35% беременных и часто сочетается с пиелонефритом. Эритроциты появляются в моче по причине образования камней в почках, мочеточниках и мочевом пузыре.
Дополнительные симптомы:
- почечная колика: острая нестерпимая боль в пояснице, которая может отдавать в паховую область, бедро, половые губы;
- приступы боли сопровождаются тошнотой и рвотой;
- болезненное мочеиспускание.
-
Гломерулонефрит
Инфекционно-аллергическое поражение клубочкового аппарата почек, которое встречается у 0,1–0,2% будущих мам. Примерно в половине случаев протекает бессимптомно, но также может проявляться макрогематурией. Моча окрашивается в розовый, красноватый или бурый цвет.
Дополнительные симптомы:
- отеки лица, конечностей и тела;
- повышение артериального давления;
- головокружения и головные боли;
- общая слабость;
- уменьшение количества мочи.
Другие причины повышенных эритроцитов в моче при беременности встречаются реже. К ним относят:
- онкологические заболевания почек и мочевого пузыря;
- травмы мочевыводящих путей;
- воспалительные заболевания органов малого таза;
- аутоиммунные заболевания;
- осложнения сахарного диабета;
- эрозия шейки матки;
- чрезмерное давление матки на мочевой пузырь.
Протеинурия — повод для беспокойства?
Протеин — один из основных компонентов мочи в течение беременности. Но если количество протеина в моче превышает норму, это может указывать на проблемы с функцией почек у беременной женщины. Такое состояние называется протеинурией.
Протеинурия является одним из наиболее распространенных патологических признаков беременности. Это может являться признаком поздней токсикозности беременности, обычно проявляющейся после 20-й недели, но протеинурия может также указывать на хроническое заболевание почек.
Если обнаружена протеинурия, то важно обратиться к врачу для более детального анализа состояния почек. Это необходимо для предотвращения проблем для здоровья будущей мамы и ребенка
Часто протеинурия лечится с помощью соответствующих препаратов и контроля состояния почек.
Грибковые инфекции могут повлиять на роды
Грибковые инфекции, такие как кандидоз, аспергиллёз, криптококкоз, могут серьезно повлиять на процесс беременности. Они могут привести к возникновению патологических состояний и осложнений как у матери, так и у ребенка. Так как часто грибковые инфекции сохраняются незамеченными, то риск возникновения нежелательных последствий возрастает.
В случае выявления грибковой инфекции, автоматически возрастает необходимость постоянного наблюдения за состоянием ребенка и матери, а также более частых визитов к врачу. Особенно, когда речь идет о кандидозе – одной из наиболее распространенных грибковых инфекциях.
- Кандидоз может привести к развитию вагинального зуда и жжения
- может вызвать боль во время полового акта
- может привести к появлению выделений с примесью крови
- может вызвать боли в области живота, тошноту и головокружение
Очень важно заниматься профилактикой грибковых инфекций, следить за своим здоровьем и соблюдать все меры предосторожности. Необходимо также получить всю необходимую информацию и поддержку от врача во время и после беременности
Причины изменения запаха мочи
Нормальный запах свежей мочи – не резкий и не раздражающий, слегка кислый.
Изменение запаха мочи в большинстве случаев — результат диеты. Резкий запах может появиться из-за недостаточного количества воды, т.е. чрезмерной концентрации мочи, а также употребления спаржи, чеснока, хрена.
Бывает и так, что странный запах мочи появляется в результате приема некоторых лекарств, включая гормональные препараты, в т. ч. противозачаточные таблетки. Подобную проблему замечают беременные женщины, у которых изменение запаха мочи связано с гормональными изменениями.
Если необычный запах ощущается длительное время, нужно обратиться к врачу.
Наиболее часто наблюдаются следующие патологические запахи:
- Запах аммиака в моче. Является результатом изменения реакции мочи с кислой на щелочную. Обычно симптом заболевания мочевыделительной системы или почек. Характерен для воспаления слизистой мочевыводящих путей – цистит, пиелит, нефрит. В целом, это симптом транзиторной бактериальной инфекции, но он также может быть результатом дрожжевой инфекции или камней в почках.
- Запах фруктов или яблочный запах в моче. Развивается при наличии кетоновых тел у больных с сахарным диабетом 1 или 2 типа.
- Сладкий запах мочи. Признак гипергликемии, то есть высокого уровня сахара в крови. Это может предвещать сахарный диабет, поэтому нужно сдать анализы крови на сахар.
- Запах ацетона, кислых яблок. Если моча имеет запах, напоминающий кислые яблоки, это свидетельствует о ее чрезмерном закислении из-за кетоацидоза, метаболического ацидоза. В моче увеличивается количество кетоновых тел, в состав которых входит ацетон. Такая проблема возникает, когда в организме нарушен кислотно-щелочной баланс.
- Мышиный запах. Вонючая моча с мышиным запахом может означать фенилкетонурию. Это генетически обусловленное метаболическое заболевание, при котором диагностируется чрезмерное накопление фенилаланина в организме. Нелеченная фенилкетонурия негативно влияет на нервную систему и приводит к ее неизлечимым изменениям.
- Запах рыбы. Характерный запах рыбный запах мочи появляется при триметиламинурии. Это метаболическое заболевание, связанное с дефицитом фермента FMO3, отвечающего за трансформацию триметиламина.
- Запах затхлости. Моча неприятно пахнет затхлостью при заболеваниях поджелудочной железы или печени.
- Моча, пахнущая кленовым сиропом, карамелью. Запах мочи, напоминающей кленовый сироп, т.е. он сладкий, карамельный, — признак редкой опасной болезни кленового сиропа, возникающей в результате накопления в организме неметаболизированных аминокислот.
Какие заболевания могут указывать на изменения в моче при беременности
Во время беременности женщина становится более уязвимой для различных заболеваний, которые могут отразиться на составе мочи. Одним из таких заболеваний является цистит — воспаление мочевого пузыря, которое проявляется изменением цвета мочи, ее запахом и наличием лейкоцитов.
Еще одним заболеванием, которое может быть обнаружено при анализе мочи, является пиелонефрит — воспаление почек, которое может привести к ухудшению общего состояния беременной женщины и ее ребенка. В этом случае в моче могут быть обнаружены белок, эритроциты и лейкоциты.
Также изменения в моче могут указывать на развитие гестоза — опасного осложнения беременности. При этом в моче возникают белок и эритроциты, а также наблюдается повышенное давление и отеки у беременной женщины.
Важно отметить, что изменения в моче могут также свидетельствовать о наличии других заболеваний, таких как диабет и гипертония. Поэтому при обнаружении отклонений в анализе мочи необходимо обратиться к врачу и пройти дополнительное обследование
Инфекция мочевыводящих путей у детей
Течение ИМП у детей может значительно отличаться от такового у взрослых. Один эпизод ИМП у мальчиков и два у девочек – показатель точного диагноза инфекции мочевых путей и показание для выявления врожденных патологий мочеполовой системы.
Инфекция мочевыводящих путей у детей
Наиболее распространенные патологии:
- пузырно-мочеточниковый рефлюкс (ОПМ);
- обструкция тазового мочеточника;
- обструктивная уропатия и нейрогенная дисфункция мочевого пузыря, которые в крайних случаях без надлежащего лечения могут привести к почечной недостаточности.
При ОПМ развивается так называемая дренажная нефропатия, приводящая к развитию почечной гипертонии и, наконец, к почечной недостаточности. Этиология ИМП у детей – это те же микроорганизмы с таким же частотным распределением, что и у взрослых.
Симптомы ИМП у детей не являются специфическими и зависят от возраста ребенка.
- У новорожденных преобладают расстройства аппетита, синдром расстройств всасывания, раздражительность, нарушение нормального развития и бессимптомная бактериурия вплоть до сепсиса мочи.
- У детей в возрасте до 6 месяцев выходят на первый план желудочно-кишечные симптомы, такие как рвота, диарея, анорексия и повышение температуры тела.
- У детей дошкольного возраста симптомы ИМП более специфичны для мочевыводящих путей. Наблюдаются срочность мочеиспускания, боли внизу живота, поллакиурия и непроизвольное мочевыделение.
- У детей старшего возраста – в школьном возрасте – уже можно различить инфекцию верхних и нижних мочевых путей, поскольку большинство детей этого возраста могут описать и локализовать симптомы заболевания.
С практической точки зрения ИМП у детей можно разделить на тяжелую или легкую инфекцию.
- Симптомы тяжелой инфекции: температура тела >39 ° C, постоянная рвота и умеренная или высокая степень дегидратации.
- Симптомы легкой инфекции: повышение температуры тела низкое, рвоты нет, дети правильно потребляют жидкости и не обезвожены (или низкая дегидратация).
Физикальное обследование должно исключить фимоз, атрофию половых губ и орхит / эпидидимит. В качестве значимой бактериурии у детей с симптомами ИМП берут показатель > 104 бактерий / мл мочи, а у детей без симптомов > 105 бактерий / мл мочи в средней пробе. В пробе мочи, взятой с помощью катетера, > 103 бактерий / мл считается бактериурией.
Когда моча собирается путем надлобковой пункции, бактериурия считается значимой независимо от количества микроорганизмов, культивированных из 1 мл мочи. При общем исследовании мочи пиурия у девочек диагностируется, если количество лейкоцитов достигает > 10 в поле зрения (wpw). У мальчиков этот показатель составляет > 3 www.
В случае одноразового ИМП у мальчиков и двух эпизодов ИМП у девочек рекомендуется проводить тщательную диагностику. Сначала следует сделать УЗИ брюшной полости, затем провести цистографию мочеиспускания и урографию. Динамическая перфузионная сцинтиграфия должна выполняться для оценки секреторной функции почек. Дети с ИМП нуждаются в особом наблюдении и специализированной помощи.
Лечение инфекций мочевыводящих путей проводится препаратами первого ряда. Для детей с ИМП – это:
- цефалоспорины второго и третьего поколения;
- аминопенициллин с ингибитором бета-лактамазы и триметоприм.
После того как ребенок выведен из острого состояния, рекомендуется профилактика в виде низких доз препаратов в течение полугода. Препаратами выбора в этом случае являются нитрофурантоин, триметоприм, цефалексин и цефаклор.
Инфекция мочевыводящих путей – диагностика
Инфекция мочевыводящих путей у беременных женщин
Это другая диагностическая и терапевтическая проблема. Около 4-7% беременных женщин имеют бессимптомную бактериурию. Имеют повышенный риск развития ИМП во время беременности и связанных с ней выкидышей, женщины, которых лечили в детстве из-за пузырно-мочеточникового оттока.
Инфекции мочевыводящих путей сопровождаются клиническими симптомами у 1-2% беременных. Повышенная восприимчивость к ИМП во время беременности объясняется изменениями, которые происходят в организме женщины во время беременности:
- мочевой пузырь движется вверх и вперед, что вызывает задержку мочи после мочеиспускания;
- СКФ увеличивается на 30-40% и при сжатии мочеточника из-за расширения матки приводит к застою мочи.
Наибольший риск инфекции мочевыводящих путей существует между 9 и 17 неделями беременности. ИМП у беременных повышает риск недоношенности, рождения ребенка с низкой массой тела (<2500 г) и перинатальной смертности.
Бессимптомная бактериурия у беременных является показанием к эрадикации, так как у 20-40% из них развивается пиелонефрит. Условие для диагностики бессимптомной бактериурии: два последовательных посева мочи, проведенных с 24-часовыми интервалами, культивируют одни и те же патологические штаммы.
Наиболее распространенная форма симптоматической ИМП у беременных – цистит. Диагностические и терапевтические процедуры в этом случае должны быть аналогичны бессимптомной бактериурии.
Острый пиелонефрит развивается чаще при более поздней беременности, обычно в третьем триместре. Клинические симптомы сходны с таковыми у небеременных:
- боль в пояснице;
- высокая температура тела;
- тошнота и рвота.
Исследование мочи показывает пиурию у >90% пациентов, а посев мочи определяется как положительный для бактериурии >104 / мл протестированной мочи. Обычно возникает гематурия, и в периферической крови усиливается лейкоцитоз (> 103 WBC).
Лечение инфекции мочевыводящих путей у женщин
У 50-70% пациенток (вне беременности) с ИМП в форме острого неосложненного цистита достигается спонтанная стерилизация мочевой системы без лечения, хотя дизурические симптомы могут сохраняться в течение нескольких месяцев.
Препаратами первой линии являются фторхинолоны и триметоприм-сульфаметоксазол, применяемые в течение нескольких дней. Нитрофурантоин используется в течение, по крайней мере, 7 дней. В течение более короткого периода времени, он показывает небольшую эффективность.
Введение b-лактамных антибиотиков менее эффективно, чем применение нитрофурантоина и триметоприма. Альтернативой может быть введение фосфомицина трометамола в разовой дозе 3 г вечером, не ранее, чем через 2 часа после еды. Он дает высокую концентрацию в моче и остается в мочевом пузыре всю ночь. В нормальных условиях препарат довольно эффективно удаляет микроорганизмы из мочи
При таком типе лечения важно опорожнить мочевой пузырь до введения лекарства
Медикаментозная терапия всегда применяется при пиелонефрите. Лечение первой линии – триметоприм-сульфаметоксазол в течение двух недель или фторхинолоны в течение 7 дней. У пациентов с противопоказаниями к вышеперечисленным препаратам лечение начинают с аминопенициллина с ингибитором β-лактамазы, цефалоспорином второго или третьего поколения или аминогликозидом.
Длительная фармакотерапия в течение 6-12 месяцев применяется у пациентов с рецидивирующим ИМП. Небольшие дозы нитрофурантоина, триметоприм-сульфаметоксазола или фторхинолонов вводят в одной вечерней дозе перед сном. Около 60% женщин после этого лечения рецидивируют.
Лечение бессимптомной бактериурии и острого неосложненного цистита у беременных должно длиться 7-10 дней. Препараты первой линии:
- аминопенициллины с ингибитором β-лактамазы;
- цефалоспорины второго и третьего поколения;
- нитрофурантоин.
Краткосрочное лечение небеременных женщин не рекомендуется. После лечения следует проводить контрольный посев мочи для оценки эффективности терапии.
Антибиотики первого ряда для лечения неосложненного острого пиелонефрита у беременных:
- аминопенициллины с ингибитором бета-лактамазы;
- цефалоспорины второго и третьего поколения;
- аминогликозиды.
Фторхинолоны, тетрациклины и триметоприм-сульфаметоксазол противопоказаны в первом триместре беременности, а сульфонамиды – в последнем триместре.
При всех ИМП пациент должен принимать большое количество жидкости для поддержания нормального диуреза и адекватного потока мочи, что ускоряет механическую стерилизацию мочевыводящих путей.
Советы для поддержания здоровья мочевыводящих путей
Здоровье мочевыводящих путей имеет важное значение для общего физического благополучия человека. Чтобы сохранить эти органы в хорошем состоянии и предотвратить возникновение проблем, рекомендуется следовать нескольким советам
1. Пейте достаточное количество воды. Недостаток воды в организме может способствовать образованию камней в почках и увеличить риск инфекций мочевыводящих путей. Постарайтесь употреблять не менее 8 стаканов воды в день, чтобы поддерживать нормальное функционирование органов.
2. Праздуйте контроль над уринированием. Правильная техника мочеиспускания может снизить риск инфекций мочевыводящих путей. Уделите время каждый раз, когда вы ходите в туалет, чтобы полностью опорожнить мочевой пузырь, не задерживая мочу.
3. Избегайте переохлаждения и промокания. Холодные температуры и влажные условия могут негативно повлиять на функцию мочевыводящих органов. Постарайтесь надевать теплую одежду и обувь в холодную погоду, а также избегайте сидения на холодных или влажных поверхностях.
4. Поддерживайте хорошую гигиену. Регулярное мытье внешних половых органов помогает предотвратить возникновение инфекций мочевыводящих путей. Используйте мягкое мыло и теплую воду для очистки области ежедневно.
5. Избегайте неправильной диеты. Следите за своим рационом, чтобы избежать переедания и потребления большого количества соли, сахара и жиров. Перекусывайте фруктами и овощами, предпочитайте натуральные и здоровые продукты, которые способствуют нормализации работы мочевыводящих органов.
6. Проводите регулярные медицинские обследования. Регулярные посещения врача помогут выявить проблемы мочевыводящих путей на ранней стадии и принять необходимые меры. Следуйте указаниям специалиста и делайте все рекомендованные анализы и исследования.
Следуя этим советам, вы можете снизить риск развития проблем с мочевыводящими путями и поддерживать их здоровье на должном уровне