Общая характеристика заболевания
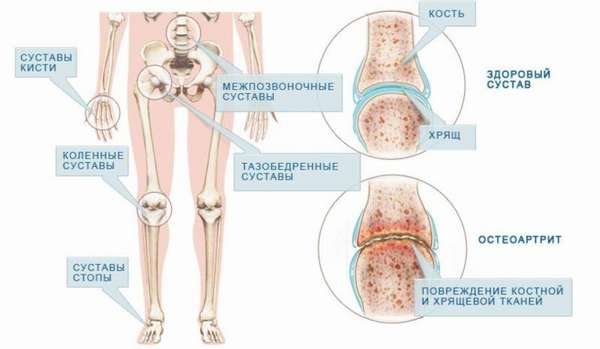
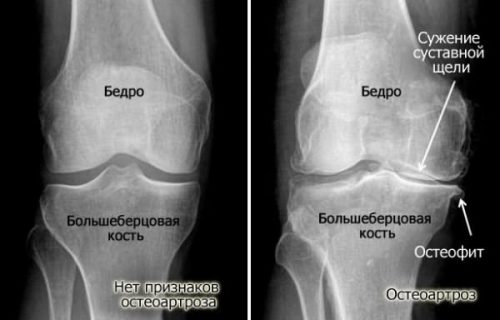
Боли в колене – очень частая жалоба, которую можно услышать сегодня. И это объясняется колоссальными нагрузками, которые переносят человеческие ноги. Статистика показывает, что такие проблемы распространены по всему миру – остеоартрозом болеет более 15% населения всего земного шара. Заболевание характеризуется, прежде всего, как сужение суставной щели.
На практике происходит поэтапное разрушение тканей хряща, что в результате приводит к оголению самой кости, возникновению наростов типа остеофитов и непосредственно деформации сустава. Такое развитие остеоартроза колена позволяет отнести патологию к дегенеративному заболеванию, прогресс которого приводит к полной неподвижности сустава.
Опасность заболевания кроется в отсутствии или незначительной симптоматике на начальном этапе. Боль, как главный признак патологии, может быть не резкой, нарастать постепенно, а сама болезнь развиваться несколько лет.
Остеоартроз начинает свое развитие с патологической деформации хрящевой ткани. Первый этап всегда начинается с микроуровня, то есть не наблюдается никакой клинической картины. В хрящевые клетки поступает недостаточно питательных элементов, что приводит к их истощению. Ткани хряща становятся тоньше, поверхность начинает иссыхать и растрескиваться, а непосредственно кость в пораженной области разрастаться.
Процесс постепенно распространяется на другие структуры типа менисков, сухожилий и связок, а также околосуставные сумки. Таким образом, щель становится меньше, трение между костьми усиливается, а это приводит со временем к разрушению хряща.
Смазка в виде синовиальной жидкости, вырабатываемая для пропитывания хрящей и улучшения трения, равно пропорционально уменьшается, полость становится опустошенной. Со временем смазка замещается воспалительной жидкостью. Накопившаяся жидкость приводит к растяжению капсулы.Человек начинает ощущать довольно сильную боль, его движения становятся ограниченными.
Кровообращение в суставных, а также прилежащих к колену тканях постепенно ухудшается. Это приводит к полному разрушению хряща, что неизбежно провоцируетдеформацию кости. На ней появляются кисты, наросты и полости. Весь процесс сопровождается спазмированием мышц, что вызывает дополнительные болевые ощущения у пациента.
Боль не позволяет человеку вести активную жизнь, нагружать сустав. Это приводит к значительному уменьшению продуцирования смазки в пораженном суставе. Как следствие, колено не получает необходимого питания и смазки. На фоне частичного или полного обездвижения из полости естественным путем не может произойти выведение продуктов обмена. Уменьшение синовиальной жидкости приводит к усугублению болезненного процесса.
Что такое сужение суставных щелей
Так что же это такое – сужение суставной щели? Данный патологический процесс имеет свое название – остеоартроз. Он начинается с разрушения хрящевой ткани, в этот момент выявить заболевания нельзя. Во время данного микроэтапа количество питательных веществ, попадающих в хрящевые клетки, значительно снижается.
Таким образом, происходит истощение. Ткани хряща ослабевают и становятся тоньше, поверхность трескается, а кость в этой области разрастается. Дегенеративный процесс не ограничивается одной областью и распространяется дальше на другие структуры: мениски, сухожилия, связки. Ввиду таких изменений, суставная щель сужается, трение между костями увеличивается, а это приводит к полному разрушению хряща.
Разновидности патологии
По происхождению различают два вида артроза, сопровождающихся опасным сближением костей:
- первичный, когда заболевание развивается под влиянием внутренних факторов: нарушения обмена веществ, гормонального сбоя или проблем с венозным кровотоком в нижних конечностях;
- вторичный, когда причиной становятся экзогенные факторы: травмы, избыточные физические нагрузки и т.д.
Различают несколько стадий развития данной патологии:
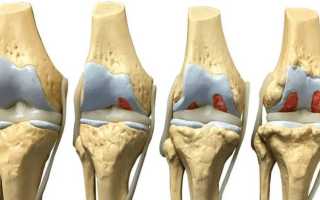
- Начальная стадия характеризуется умеренной симптоматикой: повышение утомляемости сустава, еле ощутимый хруст при попытке согнуть или разогнуть. Существенного сужения на этом этапе еще нет, кости не деформируются.
- Вторая стадия — это появление костных наростов и скопление жидкости в суставе. Проявляется болевыми ощущениями при движении колена (или другого пораженного участка), усиливающимися во время ходьбы или при нагрузке, даже незначительной. Облегчение наступает только в покое, после долгой неподвижности. На снимке в этот период можно увидеть неравномерное сужение щели, хрящ почти полностью деформирован, кости начинают соприкасаться, т.к. расширены в местах образования остеофитов.
- Гонартроз третьей степени — это почти постоянная сильная боль, даже в состоянии покоя, постоянный несознательный поиск удобной позы, чтобы немного облегчить состояние. На рентгене суставная щель практически не просматривается, видна выраженная деформация костей.
- При отсутствии адекватного лечения описанных стадий болезни наблюдается также и четвертая степень. Она характеризуется полной неподвижностью сустава с сильной его деформацией и отчетливым хрустом при любой попытке движения. Из-за двигательной блокады атрофируются близлежащие мышцы, пострадавший участок конечности сильно увеличивается в ширину из-за скопления жидкости и разрастания остеофитов.
Гиалиновый хрящ и его функции
Представляет собой тонкую (около 5-6 мм), но очень прочную прослойку между костей. По сравнению с другими типами хрящей, состоит из небольшого количества волокон коллагена и эластина.
Выполняет следующие функции:
- обеспечивает прочность соединения и смягчает трение костей;
- способствует более легкому скольжению суставных поверхностей;
- помогает осуществлять безболезненные движения в полном объеме;
- гиалиновый хрящ обусловливает пластичность (благодаря наличию коллагена хрящевая прослойка легко принимает любую форму и так же легко возвращается в свое нормальное положение).
Повреждение слоев хрящевой ткани разделяется на три стадии, в каждой из которых происходят свои изменения. Первая стадия характеризуется небольшими изменениями на поверхности хряща, но они быстро восстанавливаются.
На второй стадии происходит серьезное повреждение: суставной гиалиновый хрящ неравномерно истончен, появляются жалобы на боль во время движения. Третий этап относится к необратимому разрушению поверхности с вовлечением в процесс костной ткани.
Строение и локализация хряща в организме
Состоит из трех едва ограниченных между собой областей (наружной, столбчатой и внутренней) и не имеет надхрящницы. В наружной зоне располагаются хондроциты веретенообразной формы, во второй зоне находятся столбиковые клетки, внутренняя часть делится на необызвествленную и обызвествленную.
Чаще всего гиалиновый хрящ находится на поверхности костей и суставов (например, коленный или тазобедренный сустав), в местах прикрепления ребер к грудине, образует полукольца трахеи.
Не содержит в своем составе кровеносных сосудов, питается диффузно (при проникновении питательных веществ из синовиальной жидкости через поры прослойки). Синовиальная жидкость – значительный составляющий элемент, благодаря ей ткань поддерживается в нормальном состоянии.
Симптомы
Как правило, основным и главным симптомом начавшихся в организме дегенеративных процессов является боль. В зависимости от стадии заболевания, при ходьбе и иных движениях конечностями может раздаваться характерный хруст. Если появляются дополнительные нагрузки на пораженный сустав, то чувство дискомфорта усиливается.
Также конечности становятся чувствительными к погодным условиям и переохлаждению. Нередко можно наблюдать увеличение областей близлежащих к пораженному участку. При последней стадии заболевания у человека ограничиваются двигательные функции, вплоть до полного обездвиживания.
Стадии и степени остеоартроза колена
Классификация стадий ОА колена в ортопедии предлагается в двух вариантах: по Н.С. Косинской (3 стадии) и по Келлгрену-Лоренсу (4 стадии). В отечественной практике одинаково часто обращаются и к первому, и ко второму классификатору поражений костно-суставного аппарата. Обе классификации сориентированы на определении следующих признаков:
- снижение высоты и неровность межсуставной щели;
- деформация сочленовных поверхностей;
- присутствие дефектов с выраженными контурами;
- утолщение подхрящевых участков кости по причине остеосклероза;
- образование субхондральных кист (на рентгене выглядят в виде светлых пятен в районе бедренных и большеберцовых мыщелков, в пределах коленной чашечки).
Мы предлагаем ознакомиться со стадированием гонартроза, рекомендованным Косинской.
| Стадия | Рентгеновские признаки, клиника проявлений |
| I (легкая) | Изменения малозаметны, могут восприниматься за норму. Щель в прямой проекции может быть нормальной или слегка суженной. Обнаружить незначительное ее сужение возможно при сопоставлении правого и левого сустава. Однозначно скажет о зародившемся функциональном и морфологическом неблагополучии хряща, легкий остеофитоз. Он является компенсаторной реакцией в ответ на изменение эластичных качеств хряща. Остеофитоз на этой стадии слабо выражен, характеризуется наличием крошечных остеофитов в единичном количестве по краю суставных костей. Однако краевых наростов в начальной стадии может и не быть вовсе.
Клинически 1 стадия протекает относительно легко с неинтенсивной кратковременной болью по поводу долгого физического переутомления и минимальными нарушениями функций колена, что многими людьми не воспринимается за что-то серьезное. |
| II (средняя тяжесть) | Размеры суставной щели колена, по сравнению с нормой, резко уменьшены в 2-3 раза. Такое сильное сокращение щели говорит об уже отягощенной морфологии суставного хряща, выраженности его повреждений. Преимущественно сужение щели характеризуется неравномерностью, в соответствии с тяжестью дегенеративного процесса. Эпицентры максимального сужения концентрируется в суставной зоне, на которую приходится наивысшая доля нагрузки. Такой зоной чаще становится медиальная (внутренняя) часть сустава.
На 2 стадии также обнаруживаются по краям суставных поверхностей крупные остеофиты, выявляется склероз замыкательной пластины, иногда определяется кистозная перестройка субхондральной кости. Рентген-снимки фиксируют небольшое нарушение конгруэнтности, умеренной выраженности деформацию костных эпифизов, образующих коленный сустав. Проявляется резко выраженным усугублением функций коленного аппарата с явным ограничением движений, которые на первоначальной фазе иногда и немного были затруднительными. Дополнительно присоединяется относительно умеренная ограниченность всех других видов физиологических движений, хруст, прихрамывание. Боль выраженная, нередко наблюдается небольшая локальная отечность, есть мышечная гипотрофия вблизи сустава. |
| III (тяжелая степень) | Щелевидный просвет между поверхностями сустава полностью исчезает или прослеживается, но с очень большим трудом. На финальной стадии обнаруживается много острых и массивных остеофитов, которые тотально окружают сочленяющиеся поверхности, сливаясь со смежной костью. Рентгенографическая картинка показывает грубейшие деформации сочленения колена (внушительную расширенность и уплощенность поверхностей), значительное поражение остеосклерозом эпифизов коленообразующих костей, наличие СХ кист. Сустав выразительно отклонен от вертикальной оси конечности (по вальгусу или варусу).
Клиническая картина проявлений отличается видимым утолщением колена и вынужденным его положением. Локомоторный и опорный потенциал сустава снижен до критичного уровня, при этом в нем уже не проявляется крепитация. Мышцы атрофированы по всей ноге, особенно сильно поражается четырехглавая мышца. Конечность окончательно выведена из строя, самостоятельно передвигаться невозможно, прогрессирует хромота. Болевой синдром достигает пика, становится крайне мучительным, беспокоящим постоянно, независимо от времени суток и физической активности. Третья стадия инвалидизирует человека. |
Меры предупреждения остеоартроза
Чтобы не допустить развитие ДОА, рекомендуется соблюдать следующие простые правила:
- Ежедневно выполнять гимнастику и легкий массаж для пальцев.
- Вести здоровый образ жизни.
- Добавить в меню витамины, продукты с повышенным содержанием кальция и коллагена (холодцы).
- Избегать стрессовых ситуаций и переохлаждений.
Диагностировать и лечить межфаланговый остеоартроз необходимо на ранних стадиях. Чем позже начата терапия, тем сложнее будет справиться с недугом. Пациент должен быть готов в течение многих лет выполнять все рекомендации врача. Только тогда можно гарантировать улучшение самочувствия и предотвращение дальнейшего разрушения суставов.
Причины
Причин, которые усиливают процесс сужения щелей в суставах, огромное множество. В данной главе мы рассмотрим самые популярные из них:
Избыточный вес. По статистическим данным, чаще всего страдают деформирующим остеоартрозом женщины старше 40 лет и имеющие лишний вес.
Важно, что чем больше масса тела, тем активнее развивается патология. Риск заполучить сужение щелей в суставах у полных людей в 4 раза больше, чем у людей с нормальной массой тела.
Развитие недуга происходит из-за постоянной нагрузки на суставы. При избыточном весе чаще всего страдают колени и голеностопный сустав.
Возраст. Как известно, чем старше мы становимся, тем больше заболеваний получаем, так как организм слабеет. Остеоартрозу подвержены 65-86% пожилых людей в возрасте от 60 до 65 лет. Изменения в организме, которые происходят со временем, сильно влияют на костно-мышечный аппарат. В преклонном возрасте изношенный хрящ уже не может самостоятельно восстановиться, а обычная ежедневная ходьба только усугубляет ситуацию и позволяет болезни прогрессировать.
Генетика, врожденные патологии. Жизнь – штука непредсказуемая и порой, заболевание, которым чаще всего болеют пожилые люди, может настичь молодых людей, не страдающих ожирением. Здесь главную роль играет наследственность или дефекты, которые были внутри с момента рождения.
Большие нагрузки. В эту группу риска входят спортсмены и люди, чья деятельность связана с постоянным тяжким физическим трудом. Для большинства – остеоартроз является профессиональной патологией.
Перенесенные травмы, оперативные вмешательства и другие болезни. Все это может послужить сужению суставных щелей, которое неизбежно влечет за собой остеоартроз.
Лечение
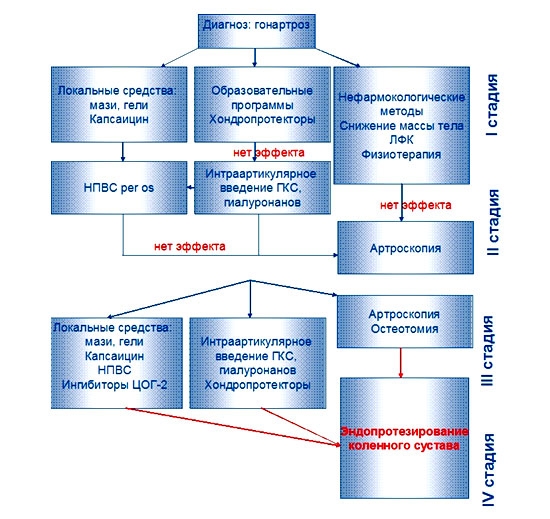
В данной главе мы рассмотрим все способы лечения сужения суставной щели коленного и прочих суставов. Как правило, остеоартроз полностью вылечить нельзя, но благодаря правильному лечению можно добиться постоянной ремиссии недуга. Основная цель терапии – остановить дегенеративные процессы в суставе, снять симптомы, улучшить состояние хрящевого покрова и восстановить движение конечности.
Если заболевание дошло до последних двух стадий, то чаще всего восстановление сустава происходит путем оперативного вмешательства. При двух первых стадиях возможно консервативное лечение. Мы рассмотрим оба метода терапии.
Консервативное лечение:
- уменьшение массы тела. Если убрать постоянное давление на сустав, то состояние конечности значительно улучшится,
- убрать лишние физнагрузки. Отказаться полностью от ношения тяжестей, а при длительных прогулках останавливаться на отдых. В качестве лечения можно заняться плаванием,
- заняться лечебной физкультурой. Она играет огромную роль в терапии заболевания, так как благодаря легким упражнениям можно избежать контрактур и добиться укрепления суставов,
- немаловажным фактором в лечении является и массаж. Рекомендуется 2-3 раза в год походить курс массажа. Благодаря этому можно миновать мышечную гипотрофию, а также улучшить кровообращение в суставах,
- в зависимости от сустава, используются дополнительные приспособления. При повреждении голеностопа – применяются ортопедические стельки-супинаторы, при коленном остеоартрозе – специальный наколенник мягкой фиксации,
- тракция сустава. В специализированных комплексах существует метод тракции конечности, что разгружает сустав,
- физиолечение. Благодаря ему можно снять воспалительный процесс в пораженной области, стимулировать кровообращение. Есть несколько видов лечения: магнитное поле, лазер, электрофорез, УВЧ, амплипульс,
- обязательное условие – противовоспалительные препараты. Для подбора правильного средства необходимо обратиться к врачу. Помимо препарата, он укажет вам на способ применения: внутримышечно, в качестве мазей, внутрь или непосредственно инъекции в сустав,
- хондропротекторы. Для улучшения питания сустава и для качественного синтеза клеток назначаются препараты данной группы. Представители: Дона, Структум, Артра, Алфлутоп,
- введение внутрисуставно синовиальной жидкости. Эти средства уменьшают трение костей, снимают боль, отек и убирают характерный хруст при ходьбе,
- иглотерапия. Благодаря данной процедуре, можно значительно улучшить питание тканей и обмен веществ.
Хирургическое лечение:
- артроскопия сустава. Оперативное вмешательство заключается в том, что методика лечения не является радикальной. Благодаря видеоконтролю, специалист может подшлифовать тканевое покрытие хряща и удалить часть поврежденных костей,
- корригирующая остеотомия. Применяется для лечения нижних конечностей. Во время операции врач исправляет деформированный сустав путем выравнивания оси сустава. Чаще всего такой метод лечения назначается молодым пациентам,
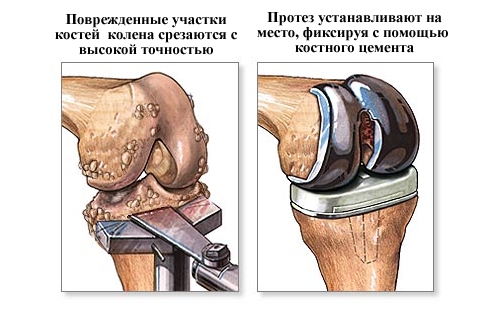
- эндопротезирование сустава. Самый радикальный из всех представленных методов лечения. Смысл операции в том, чтобы полностью заменить весь сустав или только один компонент на специальные импланты. Процедура назначается при последних стадиях заболевания, либо при неэффективности лечения на начальных этапах недуга.
Причины деформирующего артроза колена
Без нормальной смазки сустав “высыхает”, растрескивается и теряет высоту, обнажая головки костей. При этом замыкающая пластина суставной поверхности кости остается беззащитной; перераздражение многочисленных нервных окончаний, которые в ней находятся, вызывает боль и дискомфорт.
Стать причиной возникновения деформирующего артроза колена могут следующие факторы или их совокупность:
- наличие заболеваний суставов (и коленного – в частности) у родственников;
- генетические нарушения, связанные с формированием аномальных, нестабильных хрящевых клеток или ускоренной их гибелью;
- врожденные и приобретенные пороки развития опорно-двигательного аппарата (плоскостопие, гипермобильность суставов, дисплазии, сколиоз, кифоз и другие);
- избыточные профессиональные, бытовые или спортивные нагрузки;
- микротравмы и травмы коленного сустава и мениска, операции на нем, переломы ног;
- нарушения кровоснабжения (варикоз, атеросклероз, тромбоз и другие болезни сосудов), их последствия (рассекающий остеохондрит), а также другие причины возникновения продолжительных спазмов в ногах;
- воспалительные болезни суставов и околосуставных тканей (синовит, бурсит, тендинит, артрит), в т.ч. аутоиммунной природы (ревматоидный, псориатический артрит);
- метаболические нарушения (подагра, сахарный диабет);
- возрастные процессы старения суставов и вымывания кальция из костей;
- гормональные сбои и изменения гормонального фона (к примеру, связанные с недостатком эстрогенов у женщин);
- гиповитаминоз;
- лишний вес (наблюдается у ⅔ пациентов);
- гиподинамия.
Но главная причина того, что деформирующий артроз колена так распространен, кроется в его строении. Коленный сустав имеет лишь одну ось (плоскость) движения. А потому объем допустимых движений очень ограничен. Один неловкий поворот может травмировать околосуставные ткани и запустить артрозные изменения – ведь больное колено будет подвергаться ежедневной нагрузке.

Диагностика
- Анамнез. Нужен для сбора информации о течении заболевание. Важны данные о врожденных деформациях, полученных ранее травм, было ли проведено лечение и его эффективность. Изучают с каким интервалом происходили ухудшения или улучшения общего состояния больного.
- Исследование функции сустава. Оценивается работоспособность колена с установкой степени функциональной недостаточности сустава. Проверяется функциональность в положении лежа, сидя, при ходьбе, беге, оцениваются качество сгибания и разгибания ноги. Сустав обязательно пальпируется с определением образований под кожей, степени отека или локального повышения температуры.
- Кроме физиологического осмотра, назначают дополнительные исследования. Используется рентгенография, компьютерная томография, артрография, ультразвуковая диагностика, магнитная резонансная диагностика. Так определяется общее состояние опорно-двигательного аппарата.
Причины недуга
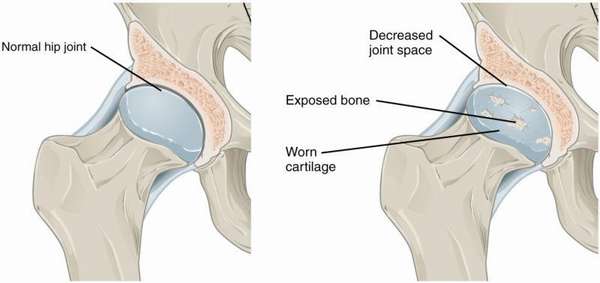
В норме соприкасающиеся между собой поверхности суставов покрыты хрящевой тканью, которая обеспечивает беспрепятственное сгибание и разгибание костного сочленения. Иногда под влиянием внешних или внутренних факторов хрящевая ткань начинает истираться. Прогрессирующая деградация хряща приводит к оголению костей, нарастанию остеофитов на костной ткани и постепенному снижению подвижности сустава.
Опасность заключается главным образом в отсутствии симптоматики на ранних стадиях патологии: первые признаки человек начинает ощущать, когда хрящ уже деформирован, а сустав начинает болеть и похрустывать при попытке согнуть или разогнуть его. На этом этапе уже диагностируется гонартроз, а сужение межкостной щели, просматриваемое на рентгеновском снимке, — его неизменный симптом.
Выделяют несколько факторов, способных привести к данной суставной патологии:
- Врожденные или наследственные болезни. Если в семейном анамнезе имеются дегенеративные заболевания суставов, риск развития артроза повышается. То же происходит при генетически обусловленных дефектах суставов или сниженной выработке синовиальной жидкости.
- Приобретенные болезни, в частности аутоиммунные, при которых защитная система перестает нормально распознавать клетки собственного организма. Хрящевая ткань при этом страдает одной из первых.
- Пожилой возраст. После 50–60 лет в организме замедляются процессы метаболизма, выработки гормонов и др. Питание хрящевой ткани ухудшается, из-за чего она может начать деформироваться и истираться.
- Избыточный вес. Повышает вероятность сужения суставных щелей главным образом в нижних конечностях, т.к. несоизмеримо вырастает приходящаяся на них нагрузка. Кроме того, лишний вес может спровоцировать некоторые системные заболевания (в т.ч. и гормональной, и аутоиммунной природы), которые отражаются на состоянии хрящей и суставов.
- Тяжелые физические нагрузки. Им подвергаются люди, занятые на сложных физических работах и неспособные выбрать адекватную нагрузку при занятиях спортом.
Чаще всего болезнь затрагивает ноги: коленные, тазобедренные, голеностопные суставы. Это обусловлено интенсивностью нагрузки на ноги по сравнению со всем остальным телом. Однако если причина кроется в каком-то первичном заболевании, то могут пострадать и локти, и пальцы, и другие костные сочленения.
Что провоцирует появление наростов
Анатомия тазобедренного сустава состоит из двух больших костей: бедренной и седалищной. Конструкция напоминает шар. Головка бедра закреплена в углублении вертлужной — находящейся в седалищной кости — впадины. Чтобы не допускать дискомфорта во время трения элементов сплетения друг о друга, на их поверхности есть хрящи.
- Остеофиты тазобедренного сустава: терапия и методы диагностики
- Костные разрастания при остеохондрозе: способы устранения остеофитов
Впадину покрывает хрящевое образование в виде кольца. Она необходима для увеличения площади соприкосновения с головкой бедренной кости. Конструкция окружена капсулой, укреплена мышечным каркасом и связками.
Тазобедренный сустав — наиболее крупный. Он отвечает за передвижение бедра в разные стороны. Чтобы он сохранял двигательные функции и не подвергался развитию остеофитов, необходимо выполнение таких условий:
- в поддерживающих структурах нет повреждений;
- хрящ максимально эластичен;
- близлежащие мышцы в нормальном тонусе;
- хорошее кровоснабжение вертлужных впадин;
- сбалансированный состав и достаточный объем внутрисуставной жидкости.
При отсутствии этих условий начинают происходить изменения необратимого характера в тканях. Вначале нарушается питание больного участка, затем начинаются негативные изменения в субхондральной кости, что провоцирует появление костных разрастаний. Остеофиты расстраивают соответствие анатомических составляющих конструкции, это приводит к дисбалансу в двигательной способности.
Причины развития патологии вертлужных элементов сустава:
- постоянные тяжелые физические нагрузки могут приводить к трансформации вертелов;
- врожденные аномалии у детей, полученные при родах или вследствие генетических сбоев. Повреждается анатомия впадины, сустав, который еще не успел сформироваться;
- избыточная масса тела;
- травмы, сопряженные со снижением тонуса в близлежащих мышцах;
- преклонный возраст;
- коксартрит на фоне инфекции, ревматизма или воспаления в тазобедренном суставе, которое приводит к сбою питания хрящевой ткани и изменениям в составе и объеме окружающей жидкости. В результате этих отклонений может начаться отмирание головки бедренной кости и рост остеофитов на вертлужных углублениях;
- малоподвижный образ жизни — из-за недостаточной нагрузки понижается тонус в поддерживающих мышцах;
- разнообразные поражения опорно-двигательного аппарата: болезни стопы, искривление позвоночника, травмы и патологии коленного сустава.
Если диагностика лабораторных исследования не помогли выявить причину остеофитов во впадинах, речь идет об идиопатическом артрозе.
Диагностика и лечение
При обращении с жалобой на неприятные ощущения в суставах самая распространенная диагностическая процедура — рентгеновский снимок. Технология позволяет оценить состояние сустава и принять решение о необходимости лечения. Если рентген по какой-то причине не дал полной картины (например, неудачное положение, как часто бывает с тазобедренным суставом), назначают МРТ пораженной области.
Артроз коленных и других суставов ног почти никогда не начинается симметрично: развитие болезни на одной ноге не означает, что обязательно пострадает и вторая. Но когда речь заходит о пальцах рук, это правило не действует: артроз фаланговых и плюсневых суставов часто бывает симметричным, поэтому в процессе постановки диагноза нужно проверять и вторую руку.
Лечение будет зависеть от окончательного диагноза и определения истоков болезни. Если причиной стали чрезмерные нагрузки или неполноценное питание, больному нужно будет пересмотреть свой образ жизни с учетом состояния здоровья. Если сбор анамнеза подтвердил, что суставная патология спровоцирована каким-то системным нарушением состояния здоровья, усилия в первую очередь следует направить на лечение первичной болезни.
Симптоматическое лечение уже существующей проблемы будет заключаться в следующем:
- прием противовоспалительных и анальгезирующих препаратов для снятия боли и предупреждения скопления жидкости в суставе;
- прием хондропротекторов для улучшения состояния хрящевой ткани;
- коррекция рациона с учетом увеличенной потребности организма в питательных веществах, необходимых для костной и хрящевой ткани;
- физиотерапия: лечебная физкультура, массаж, различные прогревания и другие процедуры, направленные на облегчение боли и возвращение подвижности поврежденному костному сочленению.
В критических случаях, когда болезнь запущена до полной неподвижности, показано хирургическое вмешательство с заменой поврежденного тазобедренного или коленного сустава протезом после операции.